Что делать при дискинезии желчевыводящих путей. Симптомы и лечение дискинезии желчевыводящих путей (джвп). Строение стенки желчного пузыря
Каждая мама старается хорошо накормить своего малыша, выбирает правильную и здоровую пищу. Однако иногда бывает так, что ребенок плохо кушает, отказывается даже от любимых блюд. Такое поведение может стать серьезным поводом для посещения врача-гастроэнтеролога. Особенно, если отказ от пищи сопровождается болями в животе и нарушением стула.
Если у малыша к тому же добавляются болезненные ощущения под правым ребром, горький вкус во рту, есть основания заподозрить ДЖВП - дискинезию желчевыводящих путей - и обратиться за консультацией к специалисту.
Если у ребенка пропал аппетит и он жалуется на боль под правым ребром, стоит немедленно обратиться за медицинской помощью и пройти полное обследование организма
Что такое ДЖВП и какие типы этого заболевания встречаются?
Дискинезия желчевыводящих путей нередко возникает у детей дошкольного возраста. Некоторые специалисты называют ее самым распространенным нарушением на сегодняшний день. Это заболевание, при котором нарушается нормальный отток желчи. Желудочно-кишечный тракт не справляется, и желчь застаивается в желчном пузыре или, наоборот, поступает слишком быстро.
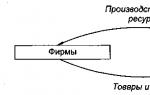
Для чего желчь нужна в организме и почему так важна ее транспортировка в двенадцатиперстную кишку? Это пищеварительный сок, необходимый для нормального функционирования системы пищеварения. Желчь вырабатывается в печени, поступает в желчный пузырь и хранится там. Когда в двенадцатиперстную кишку попадает пища, желчь выбрасывается по желчевыводящим протокам.
Ее значимая функция - расщепление жиров на жирные кислоты. Когда желчь не поступает вовремя, усвоение полезных веществ из пищи нарушается. Застой тоже несет в себе угрозу для детского организма, ведь с желчью выводятся вредные вещества (лекарственные препараты, токсины, продукты обмена).
Нарушения желчеотделения различают по гиперкинетическому и гипокинетическому типу: слишком быстрое или слишком медленное поступление желчи. Если говорить о возрасте больного, то в группе риска оказываются малыши от трех лет и молодые люди. ДЖВП может быть временным явлением в период бурного роста костно-мышечной системы у подростков.
Почему дискинезия желчевыводящих путей возникает у детей?

Эта статья рассказывает о типовых способах решения Ваших вопросов, но каждый случай уникален! Если Вы хотите узнать у меня, как решить именно Вашу проблему - задайте свой вопрос. Это быстро и бесплатно !
Как и любая дисфункция в организме, дискинезия желчевыводящих путей у детей не возникает внезапно. Этому способствует длительный процесс болезни или нарушение правильного образа жизни.
Принято разделять ДЖВП на первичные и вторичные. Когда разговор идет о первичных нарушениях оттока желчи, подразумевается воздействие на организм различных патогенных факторов:
- нарушенный режим питания: большие промежутки времени между трапезами, переедание, обилие жирного и жареного в рационе, чрезмерное употребление сладостей и вредных продуктов (фастфуд, сладкая газированная вода);
- нарушения нервной системы вследствие постоянных психологических и эмоциональных потрясений;
- инертность, сидячий образ жизни;
- аллергия, в том числе хроническая;
- прием медикаментов, которые способствуют изменению состава желчи.
 Главная причина развития заболевания - неправильный режим питания и злоупотребление продуктами, не несущими никакой пользы для организма
Главная причина развития заболевания - неправильный режим питания и злоупотребление продуктами, не несущими никакой пользы для организма Вторичные нарушения оттока желчи возникают как проявление имеющихся заболеваний. К ним относят:
Немалую роль играет наследственность. Если в анамнезе ближайших членов семьи есть такой диагноз, высока вероятность появления нарушения и у малыша. Бывает, что первопричина ДЖВП связана с врожденными аномалиями, например, дисплазией желчного пузыря.
Симптомы, проявляющиеся у ребенка
Симптомы нарушения зависят от типа дискинезии желчевыводящих путей - гипертонического или гипотонического.
Гипертоническая ДЖВП
Гипертоническая ДЖВП выражается в усиленном отведении желчи, которая выделяется быстро и часто.
 При гипертонической форме у ребенка отмечаются проблемы с ЖКТ
При гипертонической форме у ребенка отмечаются проблемы с ЖКТ Ее признаки:
- острые боли под ребром после физической нагрузки, стресса, нарушения диеты (бывает, что дети жалуются на боли после бега на уроках физкультуры);
- эпизоды рвоты, тошнота;
- обильное мочеотделение;
- расстройство ЖКТ (запор или понос);
- отсутствие аппетита;
- пожелтение языка;
- резкая потеря веса, уставший, изможденный вид.
Крайней степенью гипертонической дискинезии ЖВП становится желчная колика. Ее узнают по неожиданной сильной боли, учащенному сердцебиению, приступам паники и онемению конечностей.
Гипотоническая ДЖВП
Гипотонический тип возникает при низком тонусе желчного пузыря. Когда желчь не поступает в нормальном объеме в двенадцатиперстную кишку, возникает застой.
 При гипотонической ДЖВП постоянно хочется что-то пожевать, но после приема пищи всегда тошнит; возможно повышение температуры
При гипотонической ДЖВП постоянно хочется что-то пожевать, но после приема пищи всегда тошнит; возможно повышение температуры Симптомы этого типа дискинезии желчевыводящих путей:
- чувство тяжести, тупая, неявная боль в подреберье справа, возникающая после употребления вредной пищи или стресса;
- во рту ощущается горечь;
- тошнота, вздутие живота, отрыжка;
- снижается аппетит;
- малыша мучают запоры;
- одним из говорящих симптомов является постоянное желание что-то пожевать;
- температура 37,2-37,5°С из-за воспалительного процесса, вызванного застоем желчи (в этом случае медицинская помощь должна быть оказана незамедлительно).
Грудные малыши сильно беспокоятся, часто поджимают ножки к животику. Дети до года испытывают недостаток веса, часто срыгивают.
В крайнем случае гипотонической ДЖВП происходит застой желчи в желчных путях. Его можно распознать по интенсивному зуду во всем теле, желтизне кожи и белков глаз, потемнению мочи и калу светло-желтого или сероватого цвета.
Смешанная ДЖВП
В чистом виде гипотоническая форма встречается редко, чаще возникает смешанная форма дискинезии, когда гипертоническая форма сменяется гипотонической. Этот недуг характеризуется дисфункцией вегетативной нервной системы, ребенок становится плаксивым, раздражительным, неуравновешенным, появляется быстрая утомляемость, школьники становятся невнимательными и неусидчивыми. Между приступами малыша может ничего не беспокоить, он чувствует себя удовлетворительно.
Чем опасна дискинезия желчевыводящих путей? Нарушение оттока желчи негативно отражается на общем состоянии организма. Дисфункция оттока желчи может послужить причиной развития серьезных заболеваний:
- холангита (воспаление желчных протоков);
- холецистита (воспаление желчного пузыря);
- желчекаменной болезни (образование песка и камней в желчевыводящих путях) и других.
 Если вовремя не диагностировать и не начать лечение ДЖВП, заболевание чревато более тяжелыми последствиями
Если вовремя не диагностировать и не начать лечение ДЖВП, заболевание чревато более тяжелыми последствиями Своевременная диагностика, нормализация процесса пищеварения и отведения желчи предупредят осложнения. Затягивать с обращением к специалисту не стоит - детский организм чутко откликается на любые нарушения и отклонения в его работе.
Диагностика заболевания
Выявленная дискинезия желчевыводящих путей требует незамедлительного обращения к гастроэнтерологу и лечения. Никакое самолечение в этом случае недопустимо, терапию должен назначить квалифицированный специалист.
Основные методы лечения
После того, как поставят диагноз ДЖВП, следует сразу приступить к лечению. Специалист определит первопричину, которая привела к развитию нарушения, и назначения будут направлены на излечения от основного заболевания. Они делаются индивидуально, ведь к дисфункции желчного пузыря приводят разные недуги.
Новорожденные дети в обязательном порядке помещаются в стационар, дети постарше находятся дома под наблюдением медицинского работника. В больницу также поступают дети в тяжелом состоянии или при невозможности полноценного ухода за малышом дома.
Обычно выздоровление происходит за три недели у взрослого человека, у ребенка – за две недели при условии, что соблюдаются все назначения. Первое время показан постельный режим, постепенно возвращается двигательная активность, добавляются прогулки на свежем воздухе.
Особое внимание уделяется психологическому климату в семье. Нужно оградить ребенка от излишних эмоциональных и физических нагрузок, создать дружелюбную и спокойную атмосферу. Частые стрессы приводят к спазмам и повторению приступов.
Правильный режим дня, полноценный сон и регулярное питание благотворно скажутся на здоровье ребенка. Дополнительно будут назначены лечебная физкультура, физиотерапия, массаж, психотерапия. Если есть возможность, лучше отправить ребенка в санаторий или на курорт.
Лекарственные препараты
Для устранения острых неприятных проявлений дискинезии малышу будут выписаны фармацевтические препараты:
- для снижения тонуса гладкой мускулатуры внутренних органов и снятия боли назначают Папаверин, Но-шпу;
- для нормализации психоэмоционального состояния принимают препараты, содержащие пустырник и валериану;
- для усиления образования и выделения желчи применятся Аллохол, Холензим, Вигератин;
- так как всасывание витаминов затрудняется, будут выписаны витаминные препараты.
Средства народной медицины
- при гипомоторной форме дискинезии желчевыводящих путей принимают внутрь 1 ст. ложку оливкового масла и запивают лимонным соком с сахаром;
- овсяные хлопья настаиваются в горячей воде, после полного охлаждения принимают 2 раза в день - за 30 минут до завтрака и ужина;
- полезно употребление брюквы в сыром или вареном виде за 20 минут до приема пищи - она способствует выделению желчи;
- сушеные плоды шиповника измельчить в кофемолке, залить горячей водой, кипятить 3 минуты, отвар процедить, по желанию добавить мед и пить по половине стакана 3 раза в день до приема пищи.
Какой бы народный рецепт вы ни выбрали, его применение должно быть согласовано с лечащим врачом. Иначе можно навредить ребенку и спровоцировать новые приступы болезни.
Какая диета необходима ребенку при ДЖВП?
Специалист составит рацион питания, которого следует придерживаться. Исключаются сладкие, мучные продукты, свежее молоко, газировка, орехи, бобовые и прочее. Абсолютно противопоказана соленая, острая, жареная пища. В обязательном списке запрещенных продуктов - фастфуд (чипсы, соленые орешки, сухарики и прочая вредная пища).
 Комплексное лечение заболевание включает в себя обязательное соблюдение щадящей диеты
Комплексное лечение заболевание включает в себя обязательное соблюдение щадящей диеты Пища в холодном виде способна спровоцировать спазм, поэтому она должна подаваться теплой. Предпочтение отдается блюдам на пару и отварным продуктам. Лучше всего блюдо измельчать и подавать в виде пюре. Продукты выбирают качественные. Предпочтительно готовить чаще, чтобы блюда были свежими.
Принимать пищу нужно маленькими порциями по 4-5 раз в день через каждые три часа, чтобы уменьшить нагрузку на желчный пузырь. Желательно, чтобы трапеза проходила в одно и то же время. Исключаются перекусы между основными приемами пищи. Не рекомендуется кушать перед сном, лучше выпить нежирный кисломолочный напиток – йогурт или кефир. Обязательно употребление большого количества воды - в среднем 2-2,5 литра в день - для исключения застоя желчи.
Такого питания нужно будет придерживаться больше полугода. После излечения строго исключаются вредные продукты для того, чтобы не получить рецидив заболевания.
Дискинезия – это собирательное название нарушений координированных двигательных актов (обычно гладких мышц внутренних органов).
Дискинезия пищевода – это нарушение его двигательной функции, которое может приводить к замедлению продвижения пищи из глотки в желудок или ее ретроградному, т. е. обратному продвижению. Дискинезия пищевода является довольно распространенной патологией, те или иные ее формы выявляют примерно у 3% пациентов, которым проводится эзофагогастродуоденоскопия . В большей степени дискинезии пищевода подвержены лица женского пола (примерно 79% случаев) старше 30 лет.
Дискинезия желудка – это функциональное нарушение сократительной функции желудка, которое относится к наиболее распространенным гастроэнтерологическим патологиям. Дискинезия желудка чаще всего диагностируется у лиц молодого возраста, а также у больных с органическими или функциональными заболеваниями центральной нервной системы.
Привести к дискинезии желудка могут как экзогенные, так и эндогенные причины. К факторам риска относятся:
- заболевания центральной нервной системы;
- болезни органов желудочно-кишечного тракта;
- сердечно-сосудистые патологии;
- авитаминозы;
- нерациональное питание (системная еда всухомятку, слишком быстрый прием пищи, преобладание в рационе питания углеводов, острых и жирных блюд и т. д.);
- вредные привычки;
- стресс;
- высокая температура окружающей среды (проживание в жарком климате);
- воздействие на организм ионизирующего излучения;
- прием некоторых лекарственных средств.
При дискинезии пищевода не рекомендуется употреблять продукты с высоким содержанием клетчатки, острые и пряные блюда, спиртные напитки.
К этиологическим факторам дискинезии желчевыводящих путей относятся:
- врожденные пороки развития;
- эндокринные расстройства;
- заболевания органов пищеварительной системы;
- подверженность стрессам;
- сексуальные расстройства;
- пищевая аллергия;
- избыточный вес.
Источник: online.org
Основной причиной возникновения дискинезии кишечника служит острый или хронический стресс. Факторы риска: генетическая предрасположенность, острые инфекции желудочно-кишечного тракта, невротический склад характера, повышенная тревожность.
Формы дискинезии
Дискинезии пищевода могут быть первичными и вторичными, а также гипомоторными и гипермоторными.
В зависимости от типа нарушения моторики дискинезия желудка подразделяется на гипертоническую, гипотоническую и атоническую формы. В зависимости от этиологического фактора патологический процесс может иметь экзогенную или эндогенную формы.
Дискинезии желчевыводящих путей подразделяются на первичные (развиваются на фоне нарушений нейрогуморальной регуляции деятельности гепатобилиарной системы) и вторичные (обусловлены другими заболеваниями органов желудочно-кишечного тракта), а также гипокинетические (атонические) и гиперкинетические (спастические).
В зависимости от изменения консистенции каловых масс дискинезии кишечника классифицируются на следующие формы:
- с запорами (более 25% всех актов дефекации происходит с запорами, менее 25% – с диареей);
- с диареей (более 25% случаев дефекации происходит с диареей, менее 25% – с запорами);
- смешанная (дефекация как с диареей, так и с запорами происходит более чем в 25% случаев);
- неклассифицируемая.
При дискинезии кишечника прогноз для жизни также благоприятный, однако достигнуть длительной ремиссии удается лишь в 10% случаев.
В зависимости от этиологического фактора дискинезия кишечника подразделяется на связанную со стрессами, постинфекционную, связанную с употреблением определенных продуктов питания.
Гипомоторные дискинезии пищевода примерно в 20% случаев протекают бессимптомно. В остальных случаях их основные признаки: отрыжка, расстройство акта глотания (дисфагия), чувство тяжести в эпигастральной области после принятия пищи, аспирация содержимого желудка в дыхательные пути, воспалительные процессы в слизистой оболочке пищевода.
Гипермоторная дискинезия пищевода обычно проявляется затруднением глотания, болевыми ощущениями за грудиной, которые могут иррадиировать в лопатку, левую половину грудной клетки и левую руку. Боли за грудиной напоминают приступ стенокардии , однако, в отличие от последней, не связаны с физическими нагрузками, а в некоторых случаях купируются глотком воды. При выраженном спазме у пациента возникает ощущение инородного тела в пищеводе, которое усиливается при волнении и/или глотании, сопровождается нехваткой воздуха и жжением за грудиной. Повышение двигательной активности и тонуса при гипермоторной дискинезии пищевода отмечается не только при проглатывании пищи, но и вне акта глотания.
Симптомы дискинезии пищевода усугубляются на фоне злоупотребления спиртными напитками, курения, частых стрессов, а также при употреблении слишком горячей пищи.
При дискинезии желудка у пациентов возникают боли в животе без четкой локализации. Продолжительность болевого приступа при этом может составлять от нескольких минут до нескольких недель. Боль может быть схваткообразной, ноющей, давящей.
При любых формах дискинезии показана щадящая диета, рекомендуется частое дробное питание, следует избегать переедания.
Появление боли обычно связано не с приемами пищи, а с эмоционально-психологическими факторами. При наличии антиперистальтических сокращений и забросе содержимого желудка в пищевод пациенты предъявляют жалобы на изжогу , кислую отрыжку. В случае снижения сократительной активности желудка возникает отрыжка тухлым. При дискинезии желудка, обусловленной патологиями центральной нервной системы, наблюдается повторная рвота, не приносящая облегчения. Симптомы дискинезии желудка обычно стихают в ночное время.
Среди основных симптомов дискинезии желчевыводящих путей выделяют боли в эпигастрии, а также в области правого подреберья , которые иррадиируют в правое плечо и лопатку. При гиперкинетической дискинезии желчевыводящих путей боли, как правило, острые, возникают при физических нагрузках, стрессах, погрешностях в диете. У пациентов с данной формой патологии могут наблюдаться нарушения сна, головные боли , повышенная потливость , раздражительность, быстрая утомляемость.
Боль при гипокинетической форме дискинезии желчных путей обычно постоянная и неинтенсивная, может быть тупой, ноющей, сопровождаться чувством тяжести. Пациенты предъявляют жалобы на горечь и/или сухость во рту, неприятный запах изо рта, отрыжку воздухом, снижение аппетита, тошноту, рвоту, метеоризм , запоры или диарею. При дискинезии у детей отмечается непереносимость сладкой и жирной пищи, употребление которой сопровождается тошнотой и рвотой.
При дискинезии кишечника возникает метеоризм (усиливается в вечернее время, после приема пищи), диарея и запоры, ощущение неполного опорожнения кишечника, болевые ощущения в животе, обычно локализующиеся в подвздошной области, которые могут быть острыми либо ноющими, тупыми.
Первые признаки дискинезии кишечника могут появиться уже в детстве, однако чаще возникают после 15 лет.
Боль усиливается после приема пищи, стихает после дефекации и отхождения газов. В испражнениях наблюдается примесь слизи. При запорах за плотными каловыми массами выходят полужидкие испражнения. Пациенты с дискинезией кишечника жалуются на упорные головные боли, ощущение нехватки воздуха, неудовлетворенность вдохом, тремор.
 Источник: myshared.ru
Источник: myshared.ru
Диагностика
Диагностика дискинезий базируется на данных, полученных при сборе жалоб и анамнеза, объективного осмотра, а также инструментальных и лабораторных исследований, объем которых зависит от имеющихся клинических проявлений.
При подозрении на дискинезию пищевода показаны эзофагоскопия, эзофагоманометрия, суточный внутрипищеводный рН-мониторинг, рентгенография пищевода. Для выявления осложнений или сопутствующих заболеваний проводят анализ кала на скрытую кровь .
При диагностике дискинезии желудка, в первую очередь, следует исключить органическую патологию. Нарушения моторики желудка позволяет выявить электрогастрография. С целью дифференциальной диагностики проводится рентгеноскопия желудка, эзофагогастродуоденоскопия с обязательной биопсией.
 Источник: gastroscan.ru
Источник: gastroscan.ru
Для постановки диагноза дискинезии желчевыводящих путей назначают дуоденальное зондирование, рентгенографию, УЗИ, а при необходимости – гепатобилиарную сцинтиграфию и магниторезонансную томографию печени и желчевыводящих путей.
При дискинезии у детей рентгеноконтрастные исследования проводят сравнительно редко и только по строгим показаниям.
Из лабораторных методов диагностики применяется биохимический анализ крови (в частности, определение концентрации холестерина, липопротеинов высокой, низкой и очень низкой плотности).. Дискинезию желчевыводящих путей дифференцируют с воспалительными заболеваниями желчного пузыря и желчных путей, новообразованиями, холелитиазом. Дискинезию кишечника необходимо дифференцировать с инфекционными заболеваниями органов пищеварительного тракта, новообразованиями кишечника, эндокринными расстройствами, урогенитальной патологией.
Лечение дискинезии
В лечении дискинезии пищевода применяются спазмолитические и седативные препараты. При неэффективности консервативной терапии и развитии осложнений может потребоваться хирургическое лечение.
Лечение дискинезии желудка также проводится с применением седативных средств, а при нарушениях секреторной функции желудка показана заместительная терапия (назначаются ферменты). Эффективна физиотерапия : электрофорез , озокеритотерапия, парафинотерапия , грязевые аппликации .
Коррекция дискинезии желчевыводящих путей начинается с установления и устранения причины ее развития. Медикаментозная терапия заключается в назначении желчегонных, ферментных препаратов, нейротропных лекарственных средств. Используются физиотерапевтические процедуры: электрофорез, СВЧ-терапия, аппликации парафина и озокерита, массаж.
Дискинезия желчевыводящих путей относится к наиболее распространенным нарушениям гепатобилиарной системы, чаще развивается у женщин в 20–40 лет с астеническим типом телосложения.
Терапия дискинезии кишечника зависит от формы. При преобладании запоров назначаются слабительные препараты, в случае преобладания в клинической картине диареи – противодиарейные лекарственные средства. При смешанной форме дискинезии кишечника показаны антихолинергические и спазмолитические препараты. В ряде случаев требуется работа с психологом или психиатром, прием нейролептиков или антидепрессантов.
При любых формах дискинезии показана щадящая диета, рекомендуется частое дробное питание, следует избегать переедания.

Желчь - особая жидкость, которая вырабатывается в печени. Ее основные задачи - улучшать усвоение жиров и активизировать перемещение пищи по кишечнику.
Перед тем, как желчь попадет в кишечник, она проходит сложный путь по желчевыводящим путям. Сначала из печени она попадает в печеночные протоки, оттуда в общий желчный проток, который соединяется с желчным пузырем через проток пузырный. Место впадения общего желчного протока в 12-перстную кишку называется Фатеров сосочек. У него имеется собственная мышца (сфинктер Одди), которая и регулирует поступление желчи в кишечник.
Дискинезия желчных путей - это заболевание, при котором из-за нарушения сокращений желчного пузыря и его протоков, а также дефектов в работе сфинктера Одди, возникают проблемы с выведением желчи.
По статистике дискинезией желчных путей чаще страдают женщины.
Причины
Развитию заболевания способствуют:
- нерациональное питание (много жирного, острого, большие перерывы между приемами пищи);
- заболевания органов желудочно-кишечного тракта гастрит, дуоденит, язвенная болезнь, панкреатит);
- гормональные нарушения;
- климакс;
- глисты;
- пищевая аллергия;
- нервные переживания, стрессы.
Что происходит?
Врачи выделяют две основные формы дискинезии. При гиперкинетической форме тонус желчного пузыря повышен и его сокращения происходят слишком быстро и сильно. Сфинктеры (мышечные «ворота») при этом раскрываются недостаточно. Это вызывает резкие болевые ощущения в правом подреберье. Приступы боли обычно кратковременны и редко продолжаются больше одного часа. Как правило, они возникают не на пустом месте, а провоцируются отрицательными эмоциями, волнениями, нервными перегрузками. У женщин обострения заболевания бывают связаны с менструальным циклом, так как во время месячных тонус желчного пузыря обычно повышен. Гиперкинетическая форма дискинезии чаще встречается в молодом возрасте.
Гипокинетической формой дискинезии, наоборот, чаще страдают люди старшего возраста. Ее причина - недостаточно интенсивное сокращение желчного пузыря. Это также проявляется болью в правом подреберье. Правда, боль обычно не сильная, но длительная, носит тупой, нередко распирающий характер. Впрочем, здесь, как и вообще в медицине, нет ничего абсолютного. Все проявления заболевания очень индивидуальны. Даже опытному врачу не так-то легко поставить точный диагноз, основываясь лишь на жалобах пациента.
Дискинезия желчных путей состоит из череды обострений и улучшений. Спустя некоторое время в желчном пузыре и протоках может возникать воспалительный процесс холецистит, холангит) или образовываться желчные камни желчнокаменная болезнь).
Если по утрам вы ощущаете горький вкус во рту, если у вас постоянно плохое настроение и упадок сил, не исключено, что причина всех неприятностей кроется в нарушении работы желчных путей. А если к тому же время о времени (переволновавшись или перекусив остреньким салатиком) вы чувствуете боль в правом подреберье: тупую ноющую или, наоборот, острую схваткообразную, незамедлительно отправляйтесь на прием к гастроэнтерологу. Семьдесят шансов из ста, что у вас дискинезия.
Настораживающие признаки: запоры или поносы, плохой сон и аппетит, сниженное половое влечение и нарушенный менструальный цикл (у женщин).
Диагностика
Чтобы поставить правильный диагноз, врач-гастроэнтеролог обязательно направит Вас на дополнительные исследования:
- Биохимический анализ крови. Во время выраженного обострения в анализе крови обнаруживают повышение уровня печеночных ферментов (щелочная фосфатаза и др.).
- УЗИ печени и желчного пузыря, которое позволяет оценить состояние желчного пузыря и его протоков, выявить камни.
- Дуоденальное зондирование - сбор желчи для анализа с помощью желудочного зонда. Процедуру применяют и с лечебной целью для промывания желчевыводящих путей при застое желчи. Для этого после сбора желчи в зонд вводят подогретую минеральную воду. Процедуру проводят натощак.
- Тесты с применением специальных препаратов. Вводят лекарственное вещество (например, секретин), которое усиливает выработку желчи. Если имеется заболевание, то желчь не успевает выделиться в кишечник, а скапливается в желчном пузыре и протоках. Происходит расширение протоков и увеличение объема пузыря, что регистрируют при помощи УЗИ.
- Рентгеновские методы – холецистография.
Очень важно не перепутать дискинезию желчных путей с другими серьезными заболеваниями, которые имеют похожие симптомы!
Лечение
Важно в процессе обследования установить форму дискинезии - от этого будет зависеть метод лечения. Необходимое условие лечения дискинезии - соблюдение диеты.
Диета при гиперкинетической форме - это частое дробное питание (4-5 раз в день), ограничение продуктов, вызывающих сокращения пузыря (жирные, мясные продукты, растительное масло, пирожные и другие изделия из жирного теста, пиво, газированные напитки). Блюда должны быть преимущественно протертыми и отварными, не слишком жирными или острыми. Побольше фруктов и ягод в любом виде!
Из лекарственных препаратов применяются в основном спазмолитики (но-шпа и т.д.). Не лишними будут и желчегонные препараты (холосас, холензим,фламин) и лекарственные травяные сборы (кукурузные рыльца, шиповник, мята перечная и т.д.).
По сей день широко применяется старинный способ лечения - питье минеральных вод. При этой форме болезни рекомендуются воды с низкой и средней минерализацией: Нарзан, Навтуся, Славяновская, Смирновская, Ессентуки №4 и №20. Воду надо пить горячей (40-25 градусов), по ½ стакана или по 1 стакану 3-4 раза в день за полчаса до еды.
Если все вышеперечисленное не помогло, врач может назначить тюбаж - промывание желчных путей.
Диета при гипокинетической форме обязательно должна включать продукты, обладающие желчегонным действием: сметану, сливочное и растительное масло, сливки, яйца всмятку, черный хлеб, овощи. Они стимулируют двигательную активность желчных путей. С этой же целью используют экстракт алоэ, элеутерококк, женьшень. Хорошо помогают растительные желчегонные сборы. В их состав обычно входят цветки бессмертника, тысячелистник, листья мяты, плоды кориандра и др.
Применяются желчегонные средства – циквалон, 10% р-ры ксилита или сорбита, карловарская соль и травы – отвар петрушки, отвары и настои одуванчика лекарственного, тысячелистника обыкновенного, аира болотного, барбариса.
Минеральные воды используются и здесь, но только с высокой степенью минерализации. Например, Баталинская, Арзни, Ессентуки №17. Их надо пить холодными по ½-1 стакану 3-4 раза в день за 30-60 мин. до еды (в течение 3-4 недель).
Кроме того, применяется тюбаж с карловарской солью, сернокислой магнезией или сорбитом.
Дискинезию лечат также с помощью физиотерапии. Последние годы все чаще применяется лазер, иглорефлексотерапия.
Профилактика
- Соблюдайте диету и принимайте пищу регулярно (не реже 4 раз в день).
- Избегайте чрезмерных физических и психических нагрузок.
Своевременно лечите заболевания пищеварительного тракта.
Пищеварение – это комплекс биохимических реакций, сочетающийся с механическим воздействием на пищевой комок. Многие органы ЖКТ производят собственный секрет, необходимый на определенном этапе пищеварения. Выделение желчи производится при попадании пищевого комка в просвет двенадцатиперстной кишки. Желчь производится печенью, накапливается в желчном пузыре и при необходимости поступает в пищеварительный тракт через желчевыводящие пути. Существует заболевание, связанное с нарушением моторики этих путей и ведущее к появлению многих неприятных симптомов. Данный патологический процесс называется дискинезия желчного пузыря.
Строение желчевыводящих путей
Про заболевание
В ходе статистических исследований было отмечено, что дискинезией желчных путей страдает чуть более десятой части всего населения Земли. В преимущественном большинстве случаев это женщины репродуктивного возраста, имеющие астеничное телосложение. Предполагают, что гендерные отличия в заболеваемости связаны с продукцией гормонов и обменными процессами в женском организме.
Лечение
Как лечить дискинезию желчного пузыря? Принципы медикаментозного лечения заключаются в назначении , устраняющих бактериальную инфекцию, нормализующих работу нервной системы и пищеварительного тракта. В зависимости от типа дискинезии подбирается соответствующая терапия.
Гипотоническая дискинезия:
- Холеритики – группа препаратов, назначаемых с целью улучшения выработки и отделения желчи. В их основе лежат желчные кислоты. Благодаря данному воздействию происходит стимуляция моторики билиарного тракта, а также нормализация пищеварения и расщепления питательных веществ. Самыми распространенными препаратами являются (Аллохол, Холензим и Холивер).
- Для повышения тонуса блуждающего нерва назначается экстракт элеутерококка и/или настойка женьшеня. Данные лекарственные средства нормализуют артериальное давление, повышают обмен веществ и устойчивость к физическим нагрузкам.
- Беззондовые тюбажи – это вещества, стимулирующие выделение желчи. При этом желчь отходит из желчного пузыря и из внутрипеченочных протоков. Тюбажи часто используют при проведении .

Аллохол в таблетированной форме
Лечение гипертонической формы дискинезии желчного пузыря:
- Холекинетики – лекарственные средства, используемые для повышения тонуса мышечной стенки желчного пузыря. Помимо этого, препараты из группы холекинетиков оказывают расслабляющее действие на сфинктеры Одди и Люткенса. Благодаря их воздействию на организм снижается интенсивность болевого приступа, улучшаются реологические свойства желчи, снижается концентрация холестерина в крови. Некоторые препараты вроде Гепабене оказывают также гепатопротекторный эффект, защищая клетки печени от воздействия токсинов.
- – фармакологические препараты, назначаемые для снижения тонуса сфинктеров. Один из таких препаратов Одестон, по своему воздействию на организм схож с холецистокинином. При регулярном приеме данного лекарства происходит усиление выработки желчи, расслабление естественных барьеров и снижение давления в билиарном тракте.
- Для нормализации работы блуждающего нерва применяются седативные препараты по типу настойки пустырника или валерианы.

Упаковка Одестона
Профилактика
Для профилактики дискинезии желчевыводящих путей необходимо соблюдать несколько простых рекомендаций.
- Следует бороться со стрессом. Тяжелое психоэмоциональное перенапряжение приводит к расстройству парасимпатической нервной системы. По возможности избегайте стрессовых ситуаций, не стоит копить в себе раздражение и гнев. При наличии тяжелой депрессии рекомендуется обратиться за помощью профессионала.
- Д играет большую роль в лечении этого заболевания. Первым делом следует прекратить употреблять фастфуды, полуфабрикаты и другую пищу низкого качества. Диета при ДЖВП должна включать в себя продукты богатые витаминами, питательными веществами и полезными микроэлементами.
- Для больных с нарушением моторики билиарного тракта показано санаторное лечение. В подобных местах проводятся комплексные целебные мероприятия, направленные на расслабление и устранение признаков заболевания. При дискинезии желчевыводящих путей показано санаторное лечение на минеральных водах.
1
, средняя оценка: 5,00
из 5)
Все материалы на сайте сайт представлены
для ознакомления, возможны противопоказания, консультация с врачом ОБЯЗАТЕЛЬНА! Не занимайтесь самодиагностикой и самолечением!
Дискинезия желчевыводящих путей не является самостоятельным заболеванием – это следствие неправильного поступления желчи в двенадцатиперстную кишку для пищеварения. ДЖВП сопровождается ноющими, тупыми, острыми болями в животе, косвенным признаком считается неприятный запах из ротовой полости. Лечение патологии направлено на коррекцию основного заболевания.
Основным симптомом дискинезии желчевыводящих путей является ноющая тупая боль в животе
ДЖВП – что это такое?
Дискинезия желчных протоков – это синдром, при котором нарушается нормальная двигательная активность желчевыводящих путей, снижается тонус желчного пузыря. Выделяют органический и функциональный тип расстройства.
Синдром наблюдается в 70% случаев болезней системы ЖКТ. Из них 10% случаев приходится на первичные дисфункции, которые не связаны с прочими расстройствами пищеварительной системы.

При ДЖВП нарушается двигательная активность желчевыводящих путей
Патологии по МКБ-10 присвоен код К82.8 – заболевания желчных протоков неуточненного генеза.
Типы дискинезии желчевыводящих путей
Выделяют 3 типа ДЖВП:
- Гипокинетическая (гипомоторная, гипотоническая). В этом случае наблюдается снижение тонуса желчного пузыря, снижение двигательной активности протоков.
- Гиперкинетическая (гипертоническая, гипермоторная). Здесь преобладают спастические явления, повышенная сократимость органа.
- Смешанная . При смешанной форме присутствует и изменение тонуса, и коликообразные боли.
Дисфункция по гипомоторному типу
Характеризуется недостатком желчи для процесса переваривания пищи. Продукция вещества не страдает, но в момент выброса не происходит достаточное сокращение желчного пузыря. Это приводит к тому, что пища не переваривается и не усваивается в полном объеме.

Дисфункция по гипомоторному типу в подавляющем большинстве случаев развивается у людей преклонного возраста
Пациент с дискинезией по гипотоническому типу – это человек в возрасте от 40 лет. Основной причиной дисфункции этого вида патологии считают стрессы, психологические расстройства.
Типичным признаком является тупая распирающая боль, распространяющаяся на спину и правую лопатку. Болевой синдром может длиться несколько дней.
ДЖВП по гипертоническому типу
Чаще развивается у женщин от 30 до 35 лет, подростков и детей. Приступ развивается внезапно в виде колики. При этом давление в желчном пузыре резко возрастает, наблюдается спазм сфинктеров Люткенса или Одди. Болевой синдром длится не более 20 минут. Развивается после приема пищи, по ночам.

Возникновение ДЖВП по гипертоническому типу возможно у детей и подростков
Смешанная форма
Характеризуется наличием признаков дисфункции и по гипокинетическому, и по гипермоторному типу.
Причины ДЖВП
Выделяют 2 вида дискинезии желчных протоков. В основу классификации положены причины, вызвавшие нарушение выброса желчи.
Причины первичного синдрома:
- Стрессовые факторы – острое или хроническое нервное перенапряжение как на работе, так и в личной жизни. Провоцирует несогласованность в работе сфинктеров желчного пузыря.
- Погрешности в рационе – пренебрежение правилами здорового питания, редкие приёмы пищи. Это приводит к нарушению продукции пищеварительных ферментов, гормонов. Со временем развивается дискинезия.
- Заболевания аллергического характера в хронической форме . Наличие аллергена приводит к раздражению сфинктеров, что провоцирует несогласованность их деятельности.
Причины вторичной дисфункции:
- Заболевания ЖКТ – гастриты, энтериты, язвы, отмирание клеток слизистых оболочек желудка и двенадцатиперстной кишки.
- Хронические воспаления в репродуктивной сфере, кистозные изменения в яичниках, заболевания почек.
- Патологии печени – гепатиты, холангиты, наличие конкрементов в желчном пузыре.
- Сальмонеллез в анамнезе.
- Прочие бактериальные и вирусные заболевания системы ЖКТ.
- Глистные инвазии.
- Врожденные пороки строения желчного пузыря – загибы, перетяжки.
- Эндокринные патологии, климакс у женщин.
Симптомы дисфункции желчного пузыря
Симптоматика патологического процесса зависит от типа дисфункции.
Таблица: Признаки ДЖВП в зависимости от типа заболевания
| Виды дисфункции | Гипомоторная дискинезия | Гипермоторная дискинезия |
| Симптоматика |
|
|
| Желтушность кожи, склер из-за нарушения оттока желчи.
Налет на языке – цвет белый или желтоватый. |
||
Повышение температуры при дисфункции желчных протоков не наблюдается. Ее наличие свидетельствует о начале воспалительного процесса, бактериальном поражении.
К какому врачу обратиться?

При нарушении системы пищеварения обратитесь к гастроэнтерологу
Лечением дисфункции системы пищеварения занимается:
По показаниям возможны консультации , .
Диагностика
Задачей врача на этапе обследования пациента является определение типа патологии, выявления причины дискинезии и исключение прочих заболеваний, в том числе и опухолевого генеза.
Обследование включает в себя:
- Осмотр и опрос пациента, пальпация живота.
- УЗИ – для определения размеров органа, исключения аномалий развития, опухолей, оценки сократительной деятельности желчного пузыря.
- Общий анализ крови – при повышении РОЭ можно судить о воспалительном процессе, повышение эозинофилов и лейкоцитов – возможно, глистная инвазия.
- Биохимия крови – может наблюдаться повышение билирубина и холестерина, появление С-реактивного белка.
- Холецистография – рентген органов ЖКТ с использованием контрастного вещества. В качестве контраста используют препараты йода перорально или инфузионно.
- Холангиография – по показаниям – рентгеновское исследование желчных протоков после введения контрастного вещества. Препарат вводится чрезкожно методом пунктирования. Одновременно врач проводит дренаж протоков. Манипуляция проводится под местным обезболиванием.
- Эндоскопическая холангиография – по показаниям – через ротовую полость при помощи эндоскопа проводят камеру в желчный пузырь. Вводится контраст, делаются снимки. Одновременно возможно удаление конкрементов.
- Дуоденальное зондирование – по показаниям – исследование состава желчи, оценка двигательной активности желчных протоков.

Холецистография с использованием контрастного вещества позволяет получить полную картину о состоянии ЖКТ
Методику обследования пациента определяет врач. Она может изменяться в зависимости от симптоматики и по мере поступления результатов исследования.
Лечение дискинезии желчевыводящих путей
Лечение нарушения моторики желчного пузыря проводится комплексно как у взрослых, так и у детей, а также зависит от типа дисфункции.
Тактика ведения пациента включает в себя:
- режим;
- нормализация питания;
- медикаментозная терапия;
- физиотерапию;
- санаторное лечение – по возможности.

Физиотерапию назначают нарушения моторики желчного пузыря
Кроме этого необходима нормализация психоэмоционального состояния, сна.
Лекарства
Медикаментозное лечение длительное и зависит от типа нарушения моторики желчных протоков.
При лечении гипомоторной дисфункции
Холеретики – Хофитол, Холензим, Аллохол – все они содержат либо желчь, либо желчные кислоты, пищеварительные ферменты, экстракты растений.
Активные компоненты препаратов усиливают сократительную деятельность желчного пузыря, улучшают переваривание пищи. На фоне приема увеличивается продукция желчи.

Прием Хофитола усиливает сократительную деятельность желчного пузыря
Индивидуальные дозировки подбирает врач. Длительность лечения – от 20 дней до 2 месяцев.
Препараты хорошо переносятся. На фоне приема может развиться диарея, различные аллергические реакции. В этом случае медикаментозную тактику пересматривают.
Эту группу препаратов не назначают при наличии:
- нефрита, гепатита в остром периоде;
- непроходимости желчных протоков;
- наличие конкрементов;
- индивидуальной чувствительности.
Тонизирующие средства на растительной основе, нормализующие состояние нервной системы :
- вытяжка из корня женьшеня.

Принимайте настойку элеутерококка для стабилизации нервной деятельности организма
Препараты стимулируют высшую нервную деятельность, снижают утомляемость, улучшают адаптацию организма к различным раздражителям.
Дозировки зависят от возраста и состояния пациента и могут составлять от 15 до 30 капель на 1 прием. Основным побочным эффектом настоек является бессонница. Поэтому их нежелательно принимать в вечернее время.
Противопоказания к назначению:
- детский возраст;
- беременность, лактация;
- индивидуальная непереносимость;
- бессонница в анамнезе;
- период менструации.
Тюбажи – с минеральной водой, сорбитом, магнезией – только в период ремиссии и по согласованию с врачом.
Процедура направлена на улучшение оттока желчи.

Тюбажи помогают поддерживать отток желчи в период ремиссии заболевания
Следует принять 100–200 мл воды или растворенных в ней сахаров, сульфата магния и лечь на правый бок на грелку на 40 минут. Запрещено при желчекаменной болезни, язвах в анамнезе, воспалении в печени.
При лечении гипермоторной дисфункции
Холекинетики – расслабляют желчные протоки, но увеличивают тонус самого пузыря, снимают спазмы, снижают уровень липидов в крови.
Типичные представители:- Оксафенамид;

Гепабене назначают для расслабления желчных протоков и снятия спазмов
И тот, и другой препарат принимают по 1 капсуле 3 раза в день. Из побочных действий наблюдались лишь эпизодические случаи диареи. Лекарственные средства не назначают при воспалительных процессах в печени в остром периоде.
Спазмолитики – Но-шпа, Папаверин – для расслабления гладких мышц. Это купирует болевой синдром во время приступа.

Но-шпа поможет убрать болевой синдром во время приступа
Дополнительно показаны седативные средства по выбору врача.
Народные средства
Фитотерапию относят к народным методам лечения. Но при этом используют лекарственные травы, применяемые в официальной медицине. Длительность лечения фитосборами составляет от 2 до 3 недель.
Отвар цветов бессмертника

Используйте цветы бессмертника для приготовления лечебного отвара
Потребуется 60 г растительного сырья и 1 л кипятка. Залить и укутать. Дать настояться до полного остывания отвара. Принимать по 100 мл за полчаса до приема пищи 3 раза в день.
Кукурузные рыльца

Заваривайте кукурузные рыльца для приготовления лечебного настоя
Необходимо 4 ст. л. залить 1 л кипящей воды. Укутать и оставить до остывания. Принимать по 1 столовой ложке 3 раза в день.
Ромашковый чай

Замените обычный чай на ромашковый для улучшения работы ЖКТ
Взять 1 ст. л. цветков ромашки аптечной и залить 1 стаканом кипящей воды. Настаивать 5 минут. Принимать по 1 стакану чая 3 раза в день.
Корень солодки

Проварите корень солодки для получения эффективного средства в борьбе с ДЖВП
Потребуется 2 чайных ложки измельченного растительного сырья. Залить стаканом кипятка и томить на малом огне 15 минут. Процедить и долить водой до полного стакана. Принимать по 100 мл 3 раза в день до еды.
Мятный чай

Принимайте мятный чай 3 раза в день до еды
Необходимо 2 ст. л. залить 1 стаканом кипящей воды. Настаивать 30 минут. Принимать по 100 мл 3 раза в день до еды. Курс лечения составляет 4 недели.
Диета при ДЖВП
Диета – это обязательный компонент терапии дисфункции желчевыводящих протоков. В первые несколько суток рекомендуется протертые супы, каши, овощные пюре. Голодание не показано.
Примерное меню
Питание должно быть дробным: в течение дня делать 5–6 приемов пищи.

При соблюдении диеты важно дробить питание — разделите суточную норму продуктов на 5-6 приемов пищи
Первый день:
- Завтрак – овощной салат, рисовая молочная каша, чай, хлеб с маслом.
- Второй завтрак – яблоко, запечённое или 250 мл фруктового сока.
- Обед – овощной суп, запеченная куриная грудка, тушеная капуста, компот.
- Полдник – печенье галетное, компот из сухофруктов.
- Ужин – пшенная каша, отварная говядина, салат из отварной свеклы с растительным маслом, чай.
- На ночь – стакан кисломолочного продукта.
Меню второго дня:
- Завтрак – овсянка на воде, стакан ряженки.
- Второй завтрак – фруктовое пюре.
- Обед – овощной суп, макаронные изделия, мясная запеканка на пару, зеленый чай, хлеб.
- Полдник – творог с изюмом и курагой, сметаной.
- Ужин – овощной салат, паровой омлет, чай.
- На ночь – стакан йогурта.
Особенности лечения у детей
Согласно медицинской статистике, у 90% детей с диагнозом дискинезия присутствовали эпизоды воспалительных заболеваний системы ЖКТ, глистные инвазии. В более взрослом возрасте развитию этой дисфункции способствует вегетососудистая дистония. У девочек подобное расстройство диагностируют чаще, чем у мальчиков.
Особенностью лечения этого состояния у детей является то, что на первое место выходит диетотерапия. Специализированного рациона не предусмотрено, достаточно соблюдать рекомендации по правильному питанию.
Они включают в себя минимизацию фаст-фуда, орешков, снеков, минеральной воды. Кроме этого, показано питание по требованию ребенка, по аппетиту. Не следует жестко придерживаться режимных моментов.
Перекусы разными вкусностями – орешки, конфеты, булочки – под строгим запретом. Лучшим выбором в этом случае являются фрукты.
Лекарственная терапия представлена препаратами для нормализации микрофлоры, спазмолитиками при болях, легкими успокоительными средствами на растительной основе, холеретиками. Дополнительно показаны массажи, электрофорезы со спазмолитиками, курс ЛФК.
Адекватная двигательная активность должна присутствовать на всех этапах лечения. Обязательные прогулки на свежем воздухе и положительные эмоции.
Особенности лечения при беременности
На ранних сроках нарушение оттока желчи является основной причиной развития тяжелых форм токсикоза. Это проявляется в виде приступов тошноты, рвоты, отсутствуем аппетита, потерей веса.
В этом случае лучшим решением будет госпитализация женщины в гинекологическое отделение стационара.

При ДЖВП у беременных необходима госпитализация и постоянный контроль врачей
Особенностью лечения беременных женщин с диагнозом ДЖВП является то, что многие лекарственные препараты запрещены в гестационном периоде. Основная тактика ведения пациентки заключается в соблюдении принципов рационального питания, еда по аппетиту. Запрещено «есть за двоих» как рекомендуют бабушки.
Допустимое медикаментозное лечения – это прием фитосборов. Например, отвары кукурузных рылец, укропа, мяты. Допускается прием спазмолитиков.
Самоназначение фитопрепаратов во время гестации неуместно. Лечение проводится только под наблюдением гинеколога.
ДЖВП не является показанием к прерыванию беременности, к проведению кесарева сечения. Дисфункция не отражается на протекании естественных родов.
Возможные осложнения
ДЖВП не является нормальным состоянием для организма. Лечение должно проводиться в полном объеме. В противном случае возможно развитие следующих осложнений:
- холецистит – воспалительный процесс с вовлечением желчного пузыря;
- появление конкрементов в желчном пузыре;
- панкреатит острый и хронический;
- дуоденит – воспалительный процесс в двенадцатиперстной кишке.

Дуоденит и холецистит — частые осложнение при неправильном лечении ДЖВП
Профилактика
Лучшей профилактикой дисфункции желчного пузыря является своевременное лечение заболеваний ЖКТ, глистных инвазий, патологий нервной системы. Показана нормализация питания, адекватная двигательная активность, полноценный отдых для всех категорий пациентов.
ДЖВП – не является приговором, но состояние организма нужно привести в норму. Обязательно выявите истинную причину дисфункции и соблюдайте рекомендации гастроэнтеролога.