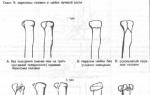
Проникающие ранения глаза. Ранения глазного яблока
Проникающее ранение склеры ">
Проникающее ранение склеры.
При проникающих ранениях инородное тело однократно прободает стенку глазного яблока . При этом в значительной части случаев оно остается внутри глаза.
Проникающее ранение роговицы и капсулы хрусталика.
Сидероз глаза. Результат наличия в глазу инородного тела (вид зрачка).
Сидероз левого глаза. Результат наличия в глазу инородного тела.
При проникающих ранениях глаза часто повреждается и из раны выпадает содержимое глаза, то есть его внутренние оболочки или среды: радужка, цилиарное тело, сосудистая оболочка, сетчатка, хрусталик и стекловидное тело. Эти повреждения нередко сопровождаются значительными кровоизлияниями в переднем и заднем отделах глазного яблока и помутнением сред глаза.
Проникающая рана открывает ворота для внедрения во внутренние среды глаза болезнетворных микробов, где они находят благоприятные для себя условия.
Наличие незакрытой проникающей раны может резко нарушить циркуляцию жидкостей в глазном яблоке, отчего будет страдать питание внутриглазных тканей.
Все это нередко приводит к гибели глаза и слепоте. В тех случаях, когда в результате таких ранений внутри глаза остается инородное тело, опасность гибели глаза еще более возрастает. Вместе с инородным телом в глаз могут внедриться патогенные микробы. Кроме того, инородное тело в большинстве случаев является химически активным (железо, медь) и, оставаясь внутри глаза, постепенно отравляет его ткани и среды продуктами окисления.
Проникающие ранения глазного яблока являются к тому же наиболее опасными и для второго, здорового глаза, так как вызываемые ими иридоциклиты с затяжным течением могут привести к развитию похожего воспаления в здоровом глазу.
Проникающие ранения в виде не слишком больших ран роговицы, роговично-склеральной или склеры имеют лучшую перспективу для сохранения самого глазного яблока, а также его зрительных функций.
В случае большой потери стекловидного тела и оболочек глаза, что наблюдается при обширных ранениях, глазное яблоко представляется спавшимся, края раны плохо адаптированы, налегают один на другой.
При проникающих ранениях глазного яблока повреждения сравнительно редко ограничивается только раной в роговице или склере. Часто одновременно повреждается радужка, цилиарное тело, хрусталик, а также сосудистая оболочка, сетчатка и стекловидное тело. В радужке при этом можно обнаружить разрыв зрачкового края или отверстия разного размера и локализации. Ранение хрусталика сопровождается его частичным или полным помутнением. Повреждение цилиарного тела вызывает тяжелый иридоциклит, сопровождается кровоизлиянием в стекловидное тело (гемофтальмом). При ранении склеры неизбежно повреждаются сосудистая оболочка и сетчатка. В рану «вставляются» внутренние оболочки глазного яблока и стекловидное тело, которое выглядит в виде прозрачного пузырька или вязких нитей.
Тяжесть проникающего ранения глазного яблока значительно увеличивается, если в рану выпадают или ущемляются в ней внутренние оболочки или среды глаза. Это существенно влияет и на показания к хирургической обработке раны.
При проникающих ранениях глаза особое значение имеет рентгенографическое исследование области глазниц. Конечная цель рентгенодиагностики - помощь офтальмохирургу правильно составить план оперативного извлечения внутриглазного инородного тела, наметив разрез оболочек глаза в таком месте, такой величины и формы, которые обеспечили бы выведение осколка наиболее щадящим путем, без лишней травматизации тканей глазного яблока.
Лечение.
Само- или взаимопомощь может ограничиться наложением асептической повязки. Пострадавшего необходимо отправить с сопровождением в травмпункт в лежачем положении.
Первая помощь заключается в осмотре поврежденного глаза. При этом осторожно пальцами или с помощью векоподъемников раздвигаются веки. Перед этим в конъюнктивальный мешок можно закапать 0,25%-й раствор дикаина. Обнаружив при осмотре проникающее ранее глаза, врач (не офтальмолог) должен воздержаться от каких-либо активных манипуляций. Нужно лишь после закапывания дикаина очистить окружающие рану ткани от видимого загрязнения (без промывания!), удалив с помощью ватной «сигаретки» или пинцета инородные частицы. Затем в конъюнктивальный мешок закапывают 30%-й раствор сульфацила натрия, 0,25%-й раствор левомицетина. После этого накладывается асептическая повязка на оба глаза, в целях профилактики вводится противостолбнячная сыворотка и больной срочно направляется в лежачем положении к офтальмологу.
При первом же исследовании пострадавшего офтальмологом необходимо решить, нужна ли хирургическая обработка проникающей раны глазного яблока. Если рана в роговице имеет линейную форму и небольшие размеры, если нет выпадения и ущемления в ране радужной оболочки и края раны хорошо адаптированы, то следует ограничиться наложением лечебной контактной линзы, особенно в случае, когда адаптированная рана находится в оптической зоне роговицы и наложением швов можно нанести дополнительную травму. Местно применяют 0,25%-й раствор левомицетина или 30%-й раствор сульфацила натрия.
В других случаях требуется проведение хирургической обработки проникающих ранений роговицы и склеры. Чем раньше производится хирургическая обработка проникающих ран, тем больше возможностей предупредить развитие осложнений (инфекции, вторичной глаукомы и т. д.). Полноценную обработку раны глазного яблока желательно провести в первые 24-36 часов после ранения. Единственным показанием для поздней хирургической обработки ранения (3-10 дней и позже) является наличие явных признаков гнойной инфекции. В этих случаях в течение нескольких дней проводят предварительное энергичное общее и местное лечение антибиотиками и сульфаниламидами и затем производят хирургическую обработку раны с закрытием ее швами, если она зияет.
Местное лечение проникающих ранений заключается в инстилляции антибактериальных капель, раствора сульфацила натрия, закладывании метилурациловой мази (улучшает регенерацию тканей); в подконъюнктивальном введении гормонов; во введении за глазное яблоко антибиотиков с кортикостероидами до стихания воспалительных явлений. При развитии внутриглазной инфекции гормональные препараты противопоказаны. Внутрь назначают противовоспалительные средства (бутадион, индометацин). Внутримышечно, а при тяжелых ранениях внутривенно вводят антибиотики широкого спектра действия (см. Эндофтальмит). Для рассасывания кровоизлияний и с целью формирования более нежного рубца роговицы назначают магнитотерапию, электрофорез противоспалительных и рассасывающих средств. Для улучшения эпителизации роговицы применяют препараты, содержащие витамин А, солкосерил.
15-10-2012, 06:21
Описание
СИНОНИМЫ
Открытая травма глазного яблока, века и окологлазничной области.
КОД ПО МКБ-10
S01. Открытая травма века и окологлазничной области с вовлечением или без вовлечения слёзных протоков.
S05.2. Рваная рана глаза с выпадением или потерей внутриглазной ткани.
S05.3. Рваная рана глаза без выпадения или потери внутриглазной ткани.
S05.4.
S05.5. Проникающая рана глазного яблока с инородным телом.
S05.6. Проникающая рапа глазного яблока без инородного тела.
S05.7. Отрыв глазного яблока.
S05.8.
S05.9. Травма неуточнённой части глаза и орбиты.
T15.0. Инородное тело в роговице.
Т15.1. Инородное тело в коньюнктивальном мешке.
T15.8.
Инородное тело в другом или нескольких наружных частях глаза.
T15.9.
Инородное тело в неуточнённой наружной части глаза.
Ранения роговицы и склеры
Ранением называют такое повреждение, при котором первично нарушается целостность покровных тканей.
ЭПИДЕМИОЛОГИЯ
По статистическим данным, собранным стационарами, прободные ранения глаза возникают в 74-80% случаев всех глазных ранений. Среди больных с травмами глаза мужчины составляют до 84%, женщины - 16%. Наибольшее количество больных составляют пациенты 15-45 лет.
ПРОФИЛАКТИКА
Профилактика ранений роговицы и склеры состоит в соблюдении мер безопасности на производстве и в быту, применении защитных очков, масок, шлемов. Изучение причин глазного травматизма показывает, что риск травмы глаза выше всего при нарушении техники безопасности (70-80% случаев).
КЛАССИФИКАЦИЯ
Согласно классификации Б. Л. Поляка (1963). ранения глазного яблока делят на непрободные и прободные.
Непрободные ранения разделяют по локализации:
- роговичные;
- склеральные;
- роговично-склеральные.

Прободными ранениями глазного яблока называют такие повреждения, при которых ранящее тело рассекает (прободает) всю толщу стенки глазного яблока (рис. 37-8-37-16).







Прободные ранения делят следующим образом:
- проникающие ранения, при которых ранящее тело однократно прободает стенку глазного яблока (проникает в его полость);
- сквозные ранения, при которых одно ранящее тело дважды прободает все оболочки глазного яблока и образует в них не только входное, но и выходное раневое отверстие;
- разрушение глаза, когда все оболочки глаза разорваны значительно, а потери глазных сред столь велики, что стенки глазного яблока спадаются и оно теряет форму.

ЭТИОЛОГИЯ
Любые травмирующие агенты, обладающие кинетической энергией, могут вызывать травмы роговицы и склеры.
ПАТОГЕНЕЗ
В результате воздействия травматического агента на глазное яблоко происходит его повреждение (ранение). Характер ранения зависит от места приложения травматического агента и его энергии. Ранение может происходить либо по механизму тупой травмы, сопровождающейся контузионным разрывом оболочек вне зоны воздействия травмирующего агента, либо в виде прободного или непрободного ранения в зоне воздействия. При огнестрельном ранении возникают комбинированные поражения в связи с высокой температурой ранящего агента.
КЛИНИЧЕСКАЯ КАРТИНА
Пациент предъявляет жалобы на снижение зрения, светобоязнь, боль, слезотечение, блефароспазм, покраснение, кровотечение в области глаза. При осмотре обнаруживают отёк век, конъюнктивы, роговицы, наличие раны глазного яблока с вставлением и выпадением оболочек и содержимого глаза или без выпадения, гипотонию.
Абсолютные признаки проникающих ранений:
- Сквозная рана в роговой оболочке или склере;
- выпадение радужки в рану;
- выпадение цилиарного тела и СТ;
- пузырёк воздуха в СТ;
- наличие раневого канала в хрусталике;
- обнаружение внутриглазного инородного тела.
- неравномерная, мелкая или ненормально глубокая передняя камера;
- надрыв зрачкового края радужки;
- сегментарное помутнение хрусталика;
- выраженная гипотония глаза.
При роговичных ранах передняя камера становится мелкой из-за истечения камерной влаги. В рану роговицы может выпадать радужная оболочка, иногда происходит её разрыв, отрыв от корня, ущемление в ране, кровоизлияние в переднюю камеру. Часто наблюдают ранение хрусталика с развитием травматической катаракты.
При роговично-склеральных ранах обычно повреждается цилиарное тело, не исключены его выпадение и ущемление в ране. Часто наблюдают также гифему и гемофтальм. Травматическая катаракта при такой локализации раны развивается в более поздние сроки, чем при роговичном ранении.
При склеральных ранениях часто происходит выпадение внутренних оболочек глаза, СТ, возникают гифема, гемофтальм. Углубление передней камеры глаза вследствие выпадения в рану СТ - весьма характерный признак склерального ранения.
При сквозных ранениях входное отверстие чаще находится в переднем, выходное - в заднем отделе глазного яблока. Признаки сквозного ранения - глубокая передняя камера, умеренный экзофтальм вследствие ретробульбарного кровоизлияния, небольшое ограничение подвижности глазного яблока, кровоизлияния в толщу век и под конъюнктиву. Если проводят офтальмоскопию, нередко выявляют выходное отверстие в сетчатке.
При разрушении глазного яблока возникают обширные повреждения всех оболочек глаза с большой потерей содержимого. Глазное яблоко спадается и теряет форму. Между краями ран роговицы и склеры находятся разорванные и выпавшие внутренние оболочки глаза, пропитанное кровью СТ. Часто разрушения глазного яблока сочетаются с обширными повреждениями век, ранениями глазницы и придаточных пазух носа.
Осложнения - внутриглазной инфекционный процесс. При этом влага передней камеры мутнеет, возникает инфильтрация краев раны, усиливается раздражение глаза. Можно определить уровень гноя в передней камере (гипопион) и фибринозный экссудат в области зрачка. Резко понижается острота зрения, возникают сильные боли в глазу, отёк век и конъюнктивы, исчезает розовый рефлекс с глазного дна. Признаки развития инфекции обнаруживают обычно уже на 2-3-й день после ранения.
ДИАГНОСТИКА
Анамнез
При сборе анамнеза необходимо уточнить характер деятельности, которой занимался пациент в момент, предшествовавший травме. Полученные сведения позволяют предположить механизм повреждения, наличие инородного тела, степень его магнитности. Большое значение имеет время, прошедшее с момента получения травмы.
Физикальное обследование
Наружный осмотр кожных покровов всего тела, тканей головы, век, конъюнктивы.
- Визометрия (определение остроты зрения).
- Биомикроскопия (оценка кожи век, конъюнктивы, роговицы, передней камеры, хрусталика, СТ).
- Биомикроскопия роговицы и склеры с использованием флуоресцеина (проба Зейделя).
- Офтальмоскопия.
- Рентгенодиагностика: снимки орбит в прямой (носоподбородочной) и боковой проекции. При наличии внутриглазного инородного тела показана рентгенлокализация с протезами Балтина-Комберга.
- Бесскелетная рентгенография по Фогту для локализации инородного тела в переднем отделе глазного яблока.
- Ультразвуковая диагностика (А- и В - сканирование глаза).
- КТ и МРТ.
- Магнитная проба Гейликмана.
- Диафакоскопия.
Лабораторные исследования
Посев с извлечённого инородного тела (бактериологическое исследование).
Дифференциальная диагностика
Проводится между прободными и непрободными ранениями.
В зависимости от механизма травмы ранение глазного яблока нередко сочетается с повреждением других частей тела, костей глазницы. Наиболее часто выявляют повреждение соседних областей, что требует консультации оториноларинголога, челюстно-лицевого хирурга. При обнаружении ранений других областей может возникнуть необходимость в консультации травматолога, хирурга, невролога.
Пример формулировки диагноза
Проникающее роговично-склеральное ранение левого глаза с выпадением радужки, СТ, травматической катарактой и внутриглазным магнитным инородным телом.
ЛЕЧЕНИЕ
Цели лечения
Хирургическое лечение ориентировано на топографо-анатомическое сопоставление повреждённых тканей, удаление инородных тел в раннем периоде.
Цели медикаментозного лечения:
- герметизация раны:
- скорейшее восстановление нарушенных анатомических соотношений и создание наилучших условий для регенерации повреждённых тканей глаза:
- профилактика инфекционных осложнений;
- стимуляция иммунной активности организма и обменных процессов в глазу;
- профилактика грубого рубцевания.
Показания к госпитализации
- Все прободные ранения глазного яблока.
- Непрободные ранения, сопровождающиеся контузионными изменениями в СТ, сетчатке, сосудистой оболочке, подвывихом и вывихом хрусталика, офтальмогипертезией.
- Обширные непрободные ранения, сопровождающиеся скальпированной раной роговицы, дефектом конъюнктивы, требующие хирургической обработки.
Медикаментозное лечение
Первоначально лечение прободных ранений проводят только в условиях стационара. При установлении диагноза вводят противостолбнячный анатоксин подкожно в дозе 0,5 мл и противостолбнячную сыворотку (1500-3000 МЕ).
Назначают антибиотики широкого спектра действия и сульфаниламиды (парентерально или внутрь).
Аминогликозиды : гентамицин [внутримышечно по 3-5 мг/кг 3 раза в сутки (разовая доза 1-1,7 мг/кг, курс лечения 7-10 дней)] или тобрамицин (внутримышечно, внутривенно 2-3 мг/(кг*сут)].
Пенициллины : ампициллин внутримышечно или внутривенно по 250-300 мг 4-6 раз в сутки.
Цефалоспорины : цефотаксим (внутримышечно или внутривенно по 1-2 г/сут 3-4 раза в сутки) или цефтазидим (внутримышечно или внутривенно по 0,5-1 г 3-4 раза в сутки).
Гликопептиды : ванкомицин (внутривенно 0,5-1 г 2-4 раза в сутки или внутрь 0,5 г 4 раза в сутки).
Макролиды : азитромицин внутрь по 500 мг за 1 ч до еды в течение 5 дней (курсовая доза 1,5 г).
Линкозамиды
Сульфаниламиды : сульфадиметоксин (по 1 г в первый день, затем 500 мг/сут. принимают после еды, курс 7-10 дней) или сульфален (по 1 г в первый день и 200 мг/сут в течение 7-10 дней за 30 мин до еды).
Фторхинолоны : ципрофлоксацин внутрь но 250-750 мг 2 раза в сутки, продолжительность лечения составляет 7-10 дней.
Противогрибковые средства: нистатин внутрь по 250 000-500 000 ЕД 3-4 раза в сутки или ректально по 250 000 ЕД 2 раза в сутки 10-14 дней.
НПВС: диклофенак (внутрь по 50 мг 2-3 раза в сутки до еды, курс 7-10 дней) или индометацин (внутрь по 25 мг 2-3 раза в сутки после еды, курс 10-14 дней).
Глюкокортикоиды : дексаметазон (парабульбарно или под конъюнктиву, 2- 4 мг, на курс 7-10 инъекций) или бетаметазон (2 мг бетаметазона динатрия фосфата + 5 мг бетаметазона дипропионата) парабульбарно или под конъюнктиву 1 раз в неделю, 3-4 инъекции. Триамцинолон 20 мг 1 раз в неделю 3-4 инъекции.
Блокаторы Н1-рецепторов:
Системные энзимы по 5 таблеток 3 раза в сутки за 30 мин до еды, запивая 150-200 мл воды в течение 2-3 нед.
Транквилизаторы
Ферментные препараты в виде инъекций:
- фибринолизин [человека] (по 400 ЕД парабульбарно):
- коллагеназа 100 или 500 КЕ (содержимое флакона растворяют в 0,5% растворе прокаина, 0,9% растворе натрия хлорида или воде для инъекций). Вводят субконъюнктивально (непосредственно в очаг поражения: спайка, рубец, СТ и т.д.) с помощью электрофореза, фонофореза, а также наносят накожно. Перед применением проверяют чувствительность больного, для чего под конъюнктиву больного глаза вводят 1 КЕ и наблюдают 48 ч. При отсутствии аллергической реакции проводят лечение в течение 10 дней.
При тяжёлых состояниях и в раннем послеоперационном периоде кратность инстилляций может достигать шести раз в сутки. По мере уменьшения воспалительного процесса промежуток между инсталляциями увеличивается.
Антибактериальные средства: ципрофлоксацин (глазные капли 0,3% по 1-2 капли 3-6 раз в сутки), или офлоксацин (глазные капли 0,3% по 1-2 капли 3- 6 раз в сутки), или тобрамицин (глазные капли 0,3% 1-2 капли 3-6 раз в сутки).
Антисептики : пиклоксидин (витабакт) 0,05% но 1 капле 2-6 раз в день. Курс лечения составляет 10 дней.
Глюкокортикоиды : дексаметазон (глазные капли 0,1% по 12 капли 3-6 раз в сутки), или гидрокортизон (глазная мазь за нижнее веко 3-4 раза в сутки), или преднизолон (капли глазные 0,5% по 1 -2 капли 3-6 раз в сутки).
НПВС
Комбинированные препараты : неомицин + дексаметазон + полимиксин В (глазные капли, 1-2 капли 3-6 раз в сутки), или дексаметазон + тобрамицин (глазные капли, 1 2 капли 3-6 раз в сутки).
Мидриатики : циклопентолат (глазные капли 1% по 1-2 капли 2-3 раза в сутки) или тропикамид (глазные капли 0,5-1% по 1-2 капли 2-3 раза в сутки) в сочетании с фенилэфрином (капли глазные 2,5% 2-3 раза в сутки в течение 7 10 дней).
Стимуляторы регенерации роговицы : актовегин (гель глазной 20% за нижнее веко по 1 капле 1-3 раза в сутки), или солкосерил (гель глазной 20% на нижнее веко по 1 капле 1-3 раза в сутки), или декспантенол (гель глазной 5% за нижнее веко по 1 капле 2-3 раза и сутки).
Хирургическое лечение
Адаптированные небольшие непрободные ранения роговицы и склеры без инородного тела обычно хирургического лечения не требуют. При наличии поверхностных инородных тел они могут быть удалены ватной палочкой с туго накрученной каткой, копьём или инъекционной иглой. При наличии адаптированного небольших размеров прободного ранения роговицы без инородного тела с сохранённым тонусом глазного яблока можно ограничиться консервативным лечением.
Наличие большой неадаптированной раны роговицы, сопровождающейся гипотонией и выпадением оболочек глаза, - показание к хирургической обработке. При корнеосклеральной или склеральной локализации повреждения целесообразно выполнить ревизию раны с последующим вправлением выпавших оболочек и герметизацией раны швами. Выпавшее СТ иссекается. При наличии внутриглазного инородного тела его следует извлечь из глаза как можно раньше. Железные, медные предметы, а также инородные тела, содержащие органический материал, требуют срочного удаления. При инородных телах из стекла, пластика, камня, алюминия или свинца операция может быть отсрочена. Осколки стекла и камня могут быть оставлены в глазу.
Существует передний путь извлечения инородных тел из глаза (через переднюю камеру и разрез в роговице). Этим путём извлекают только те инородные тела, которые расположены в переднем отделе глаза (в передней и задней камерах, радужке или хрусталике). Из заднего отдела глаза магнитные инородные тела можно извлечь диасклеральным методом при помощи магнита через склеру в зоне залегания инородного тела. Амагнитные и некоторые магнитные инородные тела удаляют через плоскую часть цилиарного тела с одновременной задней закрытой витрэктомией. Зачастую проведение витрэктомии немедленно после травмы бывает затруднено из-за кровотечения, выраженного десцеметита, отсутствия задней отслойки СТ. Задняя отслойка СТ возникает обычно на 5-14-й день после травмы, а клеточная пролиферация начинается на 10-14-й день. Таким образом, при отсутствии инородного тела витрэктомию целесообразно проводить на 6-10-е или 10-14-е сутки после травмы. Чтобы уменьшить риск отслойки сетчатки после удаления осколка, целесообразно локальное экстрасклеральное пломбирование в зоне залегания либо круговое пломбирование при обширных проникающих в сквозных ранениях.
От 3-7 дней (при непрободных ранениях) до стойкой утраты трудоспособности и инвалидизации пациента.
Дальнейшее ведение
После тяжёлых ранений глазного яблока пациент нуждается а пожизненном наблюдении офтальмолога, ограничении физических нагрузок. При необходимости в отдалённом периоде проводят оперативное и медикаментозное лечение с целью зрительной и косметической реабилитации больного.
ПРОГНОЗ
Зависит от локализации, степени тяжести повреждения внутренних оболочек, а также от сроков поступления пострадавшего в стационар, качества хирургической и медикаментозной терапии.
Ранения век
ПРОФИЛАКТИКА
Профилактика ранений век заключается в соблюдении мер безопасности на производстве и в быту, применении защитных очков, масок, шлемов.
КЛАССИФИКАЦИЯ
Раны век могут быть поверхностными (несквозными), захватывающими только кожу или кожу с мышечным слоем, либо глубокими (сквозными), распространяющимися на все слои века (в том числе на конъюнктиву), с повреждением или без повреждения свободного края.
ЭТИОЛОГИЯ
Любые травматические агенты, обладающие кинетической энергией, могут вызывать травмы век.
ПАТОГЕНЕЗ
В результате воздействия травматического агента на веко происходит его повреждение (ранение). Характер ранения зависят от места приложения травматического агента и его энергии.
Клиническая картина
Повреждение век часто сопровождается отёками и гиперемией кожи, подкожными кровоизлияниями и наличием раны (рис. 37-17).

ДИАГНОСТИКА
Анамнез
Неосторожное обращение с ножницами, иглами: неловкие падения (лыжный, конькобежный спорт и др.). Игры с самодельным оружием, «химические» опыты в педиатрической практике. Взрывы запалов, патронов, боеприпасов у военнослужащих, охотников, горнорабочих при несоблюдении мер безопасности.
Инструментальные исследования
- Осмотр раны века с помощью лупы.
- Определение глубины раны века с помощью стерильного зонда.
Показания к консультации других специалистов
Повреждения век нередко сочетаются с повреждением других частей тела, коп ей глазницы. Если ранение века сочетается с попаданием крови в верхнечелюстную пазуху и подкожной эмфиземой, свидетельствующей о нарушении целостности костей носа и его придаточных пазух, необходима консультация оториноларинголога, а при сочетании с повреждением скуловой кости и переломом стенки глазницы - консультация челюстно-лицевого хирурга. Сочетанное повреждение век и верхней стенки орбиты - показание к консультации нейрохирурга.
Пример формулировки диагноза
Травма бытовая. Ранение верхнего века.
ЛЕЧЕНИЕ
Цели лечения
Топогрофо-анатомическое сопоставление повреждённых тканей с формированием слёзного канальца при его повреждении.
Показания к госпитализации
Наличие раны века с повреждением слёзного канальца.
Медикаментозное лечение
Введение противостолбнячного анатоксина подкожно в дозе 0,5 мл. Рану очищают пинцетом и влажной ватной палочкой с туго накрученной ниткой от посторонних частиц, окружность дефекта смазывают 1% спиртовым раствором бриллиантового зеленого.
Хирургическое лечение
Хирургическая обработка раны век показана в следующих случаях:
- несквозная, но обширная зияющая рана;
- сквозная рана;
- нарушение целости свободного края века;
- частичный отрыв века с повреждением слёзного канальца.
Необходимо наложить узловые швы нитями 4-00-5-00.
Сквозное повреждение века без повреждения ресничного края
Следует вывернуть веко на пластинке Егера и обработать дефект со стороны слизистой оболочки с наложением непрерывного шва шёлком 4-00-6-00 с захватом всей толщи хрящевой пластинки.
Ранение века с повреждением ресничного края
Вначале обеспечивают точное формирование свободного края века. Первый направляющий шов нитью 4-00-6-00 накладывают на края раны вблизи заднего ребра века, затем нитью 2-00-3-00 сшивают межрёберную поверхность, далее 1-2 узловатыми швами смыкают кожно-мышечные лоскуты раны вблизи роста ресниц.
Ранение века с краевым ранением ткани
Хирургическая обработка такая же. Особенность - профилактика расхождения насильственно сближенных краёв раны. Для этого производят временную блефарографию по обе стороны от интермаргинального шва. После деэпитализации краёв век скребущими движениями ножа на протяжении 3-4 мм накладывают II образные швы из капрона 2-00-3-00, края век сближают и завязывают на валиках из резинки или марли.
Ранение века с повреждением слёзного канальца
Особая ситуация - отрыв края века у внутреннего угла его прикрепления, так как при этом неизбежно нарушается целостность слёзного канальца.
Один из концов зонда (лески, капрона) проводят через слёзную точку сохранившегося канальца в слёзный мешок, затем ретроградно в проксимальную часть разорванного канальца. В отверстие зонда вставляют мандрен. Обратным вращением зонда мандрен втягивают в слёзные канальцы. Далее зонд вводят в другую слёзную точку и второй конец мандрена втягивают в дистальный участок разорванного канальца. На края канальца накладывают три погружных шва нитями 8-00-9-00 и рану века ушивают. Концы мандрена с перехлёстом подклеивают пластырем к коже щеки и лба. Удаляют мандрен через 2 нед.
Примерные сроки нетрудоспособности
Дальнейшее ведение
Если после заживления раны века образуются рубцовые деформации и вид заворота, выворота, колобомы века и др., проводят пластические операции.
ПРОГНОЗ
Благоприятный (в случае своевременности оказания хирургической помощи).
Ранения орбиты
Ранение орбиты повреждение тканей и органов в области орбиты с нарушением целостности наружного покрова, вызванное интенсивным механическим воздействием.
КОД ПО МКБ-10
S05. Травма глаза и глазницы.
S05.5. Проникающая рана глазницы с наличием инородного тела или без него.
S05.8. Другие травмы глаза и орбиты.
ПРОФИЛАКТИКА
Для уменьшения количества боевых ранений орбиты используют всевозможные защитные устройства, как простейшие (очки, щитки, укрытая), так и сложные (перископы, электронные оптические преобразователи и др.).
Бытовые ранения обычно связаны с нарушением пострадавшим или его окружающими норм поведения в обществе. Часто ситуация - следствие алкогольного опьянения, что приводит к потере контроля над своими действиями. Меры профилактики - предупреждение злоупотребления алкоголем, криминогенных ситуаций.
В цепи мероприятий, предупреждающих ранения орбиты на производстве (в промышленности и сельском хозяйстве), главным звеном считают соблюдение правил техники безопасности. Основные составляющие элементы последней:
- техническая грамотность работающих;
- необходимая техническая оснащённость рабочих мест (тщательная отбраковка устаревшего инструментария и оборудования):
- наличие и правильное использование средств индивидуальной и коллективной защиты:
- нетерпимость к личной недисциплинированности, свойственной иногда молодым специалистам.
КЛАССИФИКАЦИЯ
По глубине повреждения:
- проникающие;
- непроникающие.
- огнестрельные;
- неогнестрельные.
- рваные;
- резаные;
- колотые.
- без наличия инородных тел;
- с наличием инородных тел.
- несочетанные (изолированные);
- сочетанные с поражением других областей:
- головы и лица;
- туловища;
- конечностей;
- нескольких областей тела.
- боевые;
- бытовые;
- криминальные;
- производственные (промышленные п сельскохозяйственные);
- спортивные;
- транспортные.
Этиология и патогенез
Ранения орбиты - результат интенсивного механического воздействия на ткани орбиты различных предметов (твёрдые предметы, струя жидкости или воздуха под давлением). Ранение может быть получено и в результате непрямого воздействия экзогенного ранящего предмета, например отломков костей черепа.
КЛИНИЧЕСКАЯ КАРТИНА
Клиническая картина ранений орбиты очень вариабельна в зависимости от характеристик травмирующего фактора (размеры, материалы, форма, кинетическая энергия, направление, диаметр и удельное давление струн газа или жидкости и т.д.) и объёма полученных повреждений. Наиболее типичные признаки ранения орбиты:
- наличие раны конъюнктивы или кожи в области орбиты или параорбитальных зонах;
- боль, отёк и гематомы век и мягких тканей в области орбиты;
- ограничение объёма и болезненность движений глазным яблоком, возможна диплопия;
- энофтальм, экзофтальм или другие смещения глазного яблока;
- птоз;
- подкожная эмфизема;
- снижение зрения.
ДИАГНОСТИКА
Анамнез
При сборе анамнеза уточняют:
- обстоятельства получения травмы, возможные механизмы травмы. Данные нужны для того, чтобы сделать выводы о характере и особенностях ранящего предмета, возможной сочетанности травмы;
- жалобы пациента, развившиеся нарушения функций в динамике (ощущение удара, появление и локализация боли, понижение зрения, возникновение диплопии, птоза, крепитация и др.), что позволяет предположительно оценить объём повреждений тканей и органов в орбите;
- проведённые мероприятия медицинской помощи, оказанной пострадавшему до осмотра офтальмологом (соблюдение принципа преемственности лечения).
Инструментальные исследования
Определение остроты зрения, состояния полей зрения.
Наружный осмотр (состояние кожи век и параорбитальных областей, положение и подвижность глазных яблок, размер и симметричность глазных щелей смыкание век).
Биомикроскопия конъюнктивы и внутриглазных структур (чтобы исключить прохождение раненого канала через глазное яблоко, выявить вторичные повреждения внутриглазных структур).
Офтальмоскопия (чтобы исключить травматические повреждения структур глазного дна, в том числе травмы зрительного нерва).
Всем больным с ранением орбиты обязательно выполняют рентгенографию в двух проекциях. При возможности проводят КТ и УЗИ. Основной вопрос обследования - не распространяется ли раневой канал в полость черепа и околоносовые пазухи.
Лабораторные исследования
Общеклинические анализы крови и мочи (в том числе по плану предоперационного обследования с учётом возможного обезболивания при проведении первичной хирургической обработки).
Бактериологическое исследование отделяемого раневого канала и ранящего предмета (инородного тела орбиты), чтобы определить наличие патогенной микрофлоры и её чувствительность к антибиотикам.
Показания к консультации других специалистов
При подозрении на распространение раневого канала в полость черепа показана консультация нейрохирурга; в околоносовые пазухи консультация оториноларинголога или челюстно-лицевого хирурга.
Пример формулировки диагноза
Проникающее огнестрельное ранение правой орбиты с наличием амагнитного металлического инородного тела.
ЛЕЧЕНИЕ
Цели лечения
Восстановление анатомической целостности структур орбиты, обеспечение нормального функционирования органов. Предупреждение развития гнойных осложнений.
Показания к госпитализации
Лечение непроникающего ранения орбиты (при отсутствии выраженного инфицирования раны и достаточной сохранности функций век) можно проводить в амбулаторных условиях. Наличие проникающего ранения орбиты - показание к госпитализации больного в стационар офтальмологического профиля.
Медикаментозное лечение
Местное лечение: промывание раны растворами антисептиков (3% раствор водорода пероксида, 0,02% раствор нитрофурала). Закапывают в конъюнктивальную полость травмированного глаза офтальмологические растворы антибиотиков, антисептиков и глюкокортикоидов до полного восстановления нормального функционирования век (тобрамицин 0,3%, ципрофлоксацин 0.3%, офлоксацин 0,3%; раствор цинка сульфата + борной кислоты по 1-2 капли 4-6 раз в день: пиклоксидин 0,05% по 1 капле 2-6 раз в день). Курс лечения продолжается 10 дней. Дексаметазон (глазные капли 0,1% по 1-2 капли 3-6 раз в сутки), гидрокортизон (глазная мазь 0,5% за нижнее веко 3-4 раза в сутки) или преднизолон (капли глазные 0.5% по 1-2 капли 3-6 раз в сутки).
НПВС : диклофенак (глазные капли 0,1% по 1-2 капли 3-4 раза в сутки) или индометацин (глазные капли 0,1% по 1 капле 3 раза в сутки).
Общее лечение: терапия антибиотиками широкого спектра действия. В зависимости от давности, глубины и загрязнённости раны, массивности повреждённых мягких тканей орбиты, наличия сочетанных повреждений, сопутствующих заболеваний. возраста и общего состояния больного антибиотики можно назначать внутрь, внутримышечно, внутривенно и внутриартериально.
Аминогликозиды : гентамицин (внутримышечно по 3-5 мг/кг 3 раза в сутки (разовая доза 1-1,7 мг/кг, курс лечения 7-10 дней) | или тобрамицин внутримышечно, внутривенно 2-3 мг/(кг*сут)).
Пенициллины : ампициллин внутримышечно или внутривенно по 250-500 мг 4-6 раз в сутки.
Цефалоспорины : цефотаксим (внутримышечно или внутривенно по 1-2 г/сут 3-4 раза в сутки) или цефтазидим (внутримышечно или внутривенно по 0,5-2 г 3-4 раза в сутки).
Гликопептиды : ванкомицин (внутривенно 0.5-1 г 2-4 раза в сутки или внутрь 0,5 г 4 раза в сутки).
Макролиды : азитромицин внутрь по 500 мг за 1 ч до еды в течение трёх дней (курсовая доза составляет 1,5 г).
Линкозамиды : линкомицин внутримышечно 600 мг 1-2 раза в сутки.
Сульфаниламиды : сульфадиметоксин (пo 1 г в первый день, затем 500 мг/сут. Принимают после еды, курс 7-10 дней) или сульфален (по 1 г в первый день и 200 мг/сут в течение 7-10 дней за 30 мин до еды).
Фторхинолоны : ципрофлоксацин внутрь по 250-750 мг 2 раза в сутки, продолжительность лечения составляет 7-10 дней.
При выраженных симптомах интоксикации назначают внутривенно капельно 1 раз в сутки белвидон по 200-400 мл (до 8 сут после травмы) или 5% раствор декстрозы с аскорбиновой кислотой 2,0 г в объёме 200-400 мл, а также по 10 мл 10% раствора кальция хлорида.
Противогрибковые средства : нистатин внутрь по 250 000-500 000 ЕД 3-4 раза в сутки или ректально по 250 000 ЕД 2 раза в сутки 10-14 дней.
Противовоспалительные средства
НПВС : диклофенак (внутрь по 50 мг 2-3 раза в сутки до еды, курс 7-10 дней) или индометацин (внутрь по 25 мг 2-3 раза в сутки после еды, курс 10-14 дней).
Глюкокортикоиды : дексаметазон (парабульбарно или под конъюнктиву, 2-4 мг, на курс 7-10 инъекций) или бетаметазон (2 мг бетаметазона динатрия фосфата + 5 мг бетаметазона дипропионата) парабульбарно или под конъюнктиву 1 раз в неделю, 3-4 инъекции. Триамцинолон 20 мг 1 раз в неделю 3-4 инъекции.
Блокаторы Н1-рецепторов: хлоропирамин (внутрь по 25 мг 3 раза в сутки после еды в течение 7-10 дней), или лоратадин (внутрь по 10 мг 1 раз в сутки после еды в течение 7-10 дней), или фексофенадин (внутрь по 120-180 мг 1 раз в сутки после еды в течение 7-10 дней).
Системные энзимы по 5 таблеток 3 раза в сутки за 30 мин до еды, запивая 150-200 мл воды, в течение 2-3 нед.
Транквилизаторы : диазепам внутримышечно или внутривенно по 10-20 мг при психомоторном возбуждении (по 5-10 мг при состояниях, связанных с нарушением сна, тревогой и страхом), также за 30-60 мин до операции.
Хирургическое лечение
Первичная хирургическая обработка рваных ран состоит в экономном очищении загрязнённых краёв в пределах 0.1-1,0 мм, иногда можно ограничиться и их подравниванием. Раневой канал промывают растворами водорода пероксида нитрофурала или этакридина. При наличии показаний выполняют пластику прилежащими тканями.
При колотых ранах - экзофтальм, офтальмоплегия, птоз верхнего века часто свидетельствуют о глубоком раневом канале, повреждении нервных стволов и сосудов у вершины орбиты. Тактика в отношении колотых ран мягких тканей орбиты аналогична той, которую применяют при колотых ранениях любой локализации производят тщательную ревизию раненого канала, выполняют первичную хирургическую обработку. Мягкие ткани рассекают на протяжении 2,0-2,5 см; раневой канал исследуют с соблюдением принципа максимального щажения мышцы, поднимающей верхнее веко, наружных мышц глаза, сосудов и нервов. После исключения проникновения раневого канала в полость черепа или околоносовые пазухи, инородного тела в орбите на рану накладывают швы.
При резаных ранах производят ревизию и первичную хирургическую обработку раны с восстановлением анатомических соотношений мягких тканей орбиты.
Удалению подлежат деревянные осколки, а также предметы, содержащие медь и железо: при развитии гнойного воспаления в тканях орбиты следует удалить также осколки, локализующиеся в зоне цилиарного узла и вблизи зрительного нерва. Внедрившиеся в орбиту инородные тела (особенно фрагменты дерева) могут вызывать флегмону орбиты, представляющую угрозу для жизни больного.
Примерные сроки нетрудоспособности
Определяют по тяжести травмы и репаративным возможностям организма больного. В среднем нетрудоспособность продолжается от недели до нескольких месяцев.
Дальнейшее ведение
После тяжёлых ранений глазного яблока пациент нуждается в пожизненном наблюдении офтальмолога, ограничении физических нагрузок.
ПРОГНОЗ
Зависит от характера и тяжести ранения орбиты, а также от общего состояния пострадавшего.
Статья из книги: .
Проникающие травмы глаз относятся к тяжелым травмам органа зрения, поскольку нередко сопровождаются инфицированием, ранением и выпадением внутренних структур глаза.
Причиной травм являются, как правило, острые предметы, такие как нож, гвоздь, осколки стекла и т.д.
В отдельную группу – в связи с тяжестью травмы и нередко сопутствующими опасными для жизни повреждениями – выделяют огнестрельные ранения глаз.
По расположению проникающие раны делят на:
- роговичные (затрагивающие только роговицу)
- склеральные (затрагивающие только склеру)
- корнеосклеральные (переходящие с роговицы на склеру)

Изолированные раны роговицы или склеры встречаются крайне редко. Намного чаще при ранениях затрагиваются структуры, лежащие глубже – происходит выпадение оболочек и стекловидного тела, внутриглазные кровоизлияния из поврежденных сосудов, ранение хрусталика, сетчатки и т.д.
Диагностика травмы глаза
Центральное место в диагностике занимает осмотр с помощью щелевой лампы. В сомнительных случаях, когда сложно точно оценить глубину раны роговицы, проверяют наличие подтекания жидкости из глаза с помощью специальной краски (раствор флуоресцеина) при большом увеличении.
Более детальную информацию о состоянии орбиты и структур глазного яблока при снижении прозрачности оптических сред глаза позволяет получить ультразвуковое исследование (УЗИ). Всем пациентам с проникающими ранами глаза проводится рентгенография чтобы исключить наличие внутриглазного инородного тела.
Принципы лечения
Все проникающие ранения подлежат срочной хирургической обработке.
Все проникающие ранения подлежат срочной хирургической обработке. Операция направлена на восстановление анатомической целостности глаза и ликвидацию входных ворот инфекции. Если выпавшие внутренние оболочки пострадали несущественно, то их вправляют обратно. Помутневший травмированный хрусталик, как правило, удаляют, поскольку он провоцирует развитие воспаления и повышение внутриглазного давления.

Ставить ли искусственный хрусталик сразу, т.е. при хирургической обработке проникающего ранения и удалении травматической катаракты? Этот вопрос решается индивидуально и зависит от состояния поврежденного глаза и самого пациента, объема травмы и выраженности воспаления внутри глаза. Если риск получения осложнений большой (что бывает достаточно часто), то имплантацию хрусталика откладывают на несколько месяцев.
После операции необходима профилактика инфекционного процесса, которая подразумевает внутривенные и внутримышечные уколы, уколы рядом с глазом и длительное закапывание противовоспалительных и антибактериальных препаратов. При необходимости проводится прививка от столбняка.
Швы с роговицы снимают через 1,5-3 месяца (в зависимости от размера, расположения раны и течения постоперационного периода). Со склеры швы не снимают (они закрыты конъюнктивой).
Последствия проникающих травм
Последствия травм глаза зависят не только от объема травмы, но и от сроков обращения.Проникающие травмы очень редко проходят бесследно. Госпитализация в стационар и хирургическая обработка ранения обязательны. Последствия зависят как от объема травмы, так и от сроков обращения.
При заживлении ран роговицы изменяется ее кривизна, возникают непрозрачные или полупрозрачные рубцы, снижающие остроту зрения при их центральном положении; практически при любом расположении роговичной и корнеосклеральной раны развивается более или менее выраженный астигматизм.

Анатомические изменения структур переднего отрезка глаза могут способствовать повышению внутриглазного давления и развитию вторичной глаукомы.
Ранения радужки могут быть причиной двоения, ослабления диафрагмальной функции зрачка.
Ранение сетчатки часто сочетается с кровоизлиянием в стекловидное тело. В результате процессов рубцевания возможно формирование отслойки сетчатки. Все это требует хирургического и лазерного лечения, объем и сроки которого определяются индивидуально в каждом случае.
Патогенные микроорганизмы, попавшие через рану внутрь глаза, могут привести к развитию сильнейшего инфекционного процесса (эндофтальмита), крайне опасного для глаза. В подобных случаях проводится общая и местная антибактериальная, противовоспалительная терапия, возможно и хирургическое вмешательство (витрэктомия).
Симпатическая офтальмия
В процессе эмбриональной закладки тканей орган зрения изолируется и в норме наша иммунная система даже не подозревает о его существовании. Но после тяжелых травм, сопровождающихся неоднократными хирургическими вмешательствами, антигены глаза попадают в кровь и, естественно, воспринимаются как чужие. Поскольку иммунная система чужаков не терпит, в ответ развивается СИМПАТИЧЕСКАЯ ОФТАЛЬМИЯ – мощная воспалительная (аутоагрессивная, т.е. направленная на собственные ткани) реакция.
Наличие симпатической офтальмии подтверждается специальными иммунологическими анализами крови.Коварность симпатической офтальмии в том, что воспалительный процесс начинается не только в ранее травмированном глазу, но также и в парном, здоровом. Наличие симпатической офтальмии подтверждается специальными иммунологическими анализами крови. Состояние это очень серьезное, требует активного лечения, нередко в условиях стационара. Иногда, несмотря на все проводимые мероприятия, остановить воспаление не удается и, для сохранения парного глаза, приходится удалять ранее травмированный.
Проникающие ранения глазного яблока - тяжелые состояния, требующие неотложной медицинской помощи, поскольку они нередко сопровождаются травматизацией, инфицированием и выпадением внутренних глазных структур. Причиной ранений, как правило, становятся острые предметы: осколки стекла, нож, гвоздь и пр. В отдельную группу принято выделять огнестрельные ранения глаз, так как они нередко сопровождаются опасными для человеческой жизни повреждениями и отличаются особой тяжестью состояния.
Виды ранений
Ранения глазного яблока подразделяют по местоположению проникающей травмы, выделяя:
- Роговичные, с зоной поражения только роговицы.
- , затрагивающие исключительно склеру.
- Корнеосклеральные, которые задевают, и роговицу, и склеру.
При этом, размер и форма раны, как и объем повреждения, обусловлены видом, скоростью и размером травмирующего объекта. Изолированные ранения как роговицы, так и склеры встречаются довольно редко. Как правило, затрагиваются и структуры, которые лежат намного глубже, что сопровождается выпадение оболочек, стекловидного тела, возникновением внутриглазных кровоизлияний из разорвавшихся сосудов, повреждением хрусталика, и пр.
Диагностика ранений глаз
Основным методом диагностики в случае ранений глаз, является осмотр органа зрения со щелевой лампой. В сложных случаях, при невозможности точной оценки глубины поражения роговицы, наличие подтекания из глаза жидкости выявляют с помощью вводимого раствора флуоресцеина. Более точные данные о состоянии орбиты, а также остальных структур глазного яблока, в случае потери прозрачности оптических сред, помогает получить УЗИ - ультразвуковое исследование глаза. Для исключения попадания внутрь глаза, пациентам с проникающими ранениями органа зрения назначается рентгенография.
Принципы лечения
Любые проникающие ранения глаз являются неотложными состояниями и требую срочной хирургической обработки. Оперативное вмешательство при этом направлено на восстановление целостности анатомии глаза и ликвидацию возможности инфицирования. В случае несущественного поражения внутренних оболочек и их выпадения, выполняют вправление структур обратно. Травмированный помутневший хрусталик, обычно, удаляют, во избежание развития воспалительной реакции и повышения внутриглазного давления. Вопрос об имплантации искусственного хрусталика в процессе хирургической обработки проникающего ранения с удалением травматической , решается в каждом случае индивидуально. Главными факторами в это момент становится состояние поврежденного глаза, самочувствие пациента, объем ранения глаза и выраженность его воспаления. Если существует высокий риск возникновения осложнений (что бывает очень часто), имплантацию хрусталика на несколько месяцев откладывают. В послеоперационном периоде, обязательно проводят профилактику инфекционных осложнений. Она включает терапию антибиотиками (внутривенные и внутримышечные инъекции), уколы в прилегающие к глазу ткани, а также длительное закапывание средств с противовоспалительными и антибактериальными свойствами. В случае необходимости выполняется противостолбнячная прививка. Спустя 1,5-3 месяца, швы с роговицы могут быть сняты, что зависит от размера ранения глазного яблока, его местоположения и течения восстановительного периода. Швы со склеры не снимают, так как их закрывает конъюнктива.

Последствия проникающих ранений глаз
Риск последствий ранений глаза связан не только с объемом поражения, но и со сроками обращения за хирургической помощью. Проникающие ранения практически никогда не проходят бесследно. В связи с этим, хирургическая обработка раневой поверхности и дальнейшее лечение в специализированном стационаре обязательны.
Заживление ран роговицы сопровождается изменением ее кривизны и возникновением полупрозрачных и непрозрачных рубцов. При центральном положении, такие рубцы существенно снижают остроту зрения. Кроме того, при любом местоположении роговичной либо корнеосклеральной раны, возникает разной степени выраженности . Травматические изменения в анатомии глазных структур переднего отрезка, могут провоцировать повышение внутриглазного давления - развитие вторичной . При ранениях нередко наблюдается ухудшение диафрагмальной функции зрачка, возникает двоение видимых предметов. Ранения сетчатой оболочки, как правило, сопровождаются кровоизлияниями в стекловидное тело. При рубцевании ранения из-за поверхностного натяжения ткани, возможна .
Вышеописанные состояния требуют дальнейшего офтальмологического лечения - хирургического или лазерного, сроки и объемы которого определяются в каждом случае строго индивидуально.
Но самым грозным и опасным последствием проникающих ранений глазного яблока, является попадание патогенных микроорганизмов во внутренние структуры глаза, что ведет к развитию массивного инфекционного процесса -эндофтальмита, который крайне опасен для глаза. В случае его развития,
назначается общая и местная противовоспалительная и антибактериальная терапия, не исключено и хирургическое вмешательство - операция .
Симпатическая офтальмия
Когда во внутриутробном развитии происходит закладка тканей эмбриона, орган зрения изолируется. При этом, наша иммунная система в норме о его существовании, даже не подозревает. Однако, после тяжелых ранений глаз, когда выполняются неоднократные хирургические вмешательства, вырабатываемые глазом антигены попадают в кровь и воспринимаются иммунной системой, как чужие. Человеческая иммунная система не терпит чужаков и реагирует мощной воспалительной реакцией - симпатической офтальмией. Это аутоагрессивная, реакция организма, направленная на уничтожение собственных тканей.
Коварность ее в том, что процесс воспаления протекает не только в раненом глазу, он перекидывается и на ранее здоровый, парный глаз.
Наличие симпатической офтальмии определяется специальными иммунологическими тестами крови. Подобное состояние крайне тяжелое и требует незамедлительного активного лечения, как правило, в условиях специализированного стационара. Нередко, вопреки всем проводимым мероприятиям, купировать процесс воспаление так и не удается. В этом случае, с целью сохранения парного глаза, ранее травмированный глаз приходится удалять.

В медицинском центре «Московская Глазная Клиника» все желающие могут пройти обследование на самой современной диагностической аппаратуре, а по результатам - получить консультацию высококлассного специалиста. Клиника открыта семь дней в неделю и работает ежедневно с 9 ч до 21 ч. Наши специалисты помогут выявить причину снижения зрения, и проведут грамотное лечение выявленных патологий.
В нашей клинике прием проводится лучшими специалистами-офтальмологами с большим опытом профессиональной деятельности, высочайшей квалификацией, огромным багажом знаний. Стоимость лечения в "МГК" рассчитывается индивидуально и будет зависеть от объема проведенных лечебных и диагностических процедур.
Наши врачи, которые решат Ваши проблемы со зрением:
Уточнить стоимость той или иной процедуры, записаться на прием в "Московскую Глазную Клинику" Вы можете по телефону 8 (499) 322-36-36 или воспользовавшись формой онлайн-записи .
Слезной жидкости, частичной потерей зрения, повреждением хрусталика и другими неприятными симптомами. Убрать дискомфорт помогут правильная диагностика, надлежащее лечение и профилактика подобного недуга.
О повреждении зрительного аппарата
Повреждение глаз человека возникает в результате всевозможных ранений и травм, которые затрагивают не только глазное яблоко, но и костное ложе, а также придаточный аппарат. Травмы глаз могут обостряться кровоизлиянием, подкожной эмфиземой, потерей зрения, воспалительным процессом, выпадением внутриглазной оболочки и другими неприятностями.
Диагностика осуществляется офтальмологом. Иногда для уточнения диагноза могут привлекаться другие специалисты, такие как нейрохирург, отоларинголог или хирург, специализирующийся на челюстно-лицевых травмах. Помогает определить правильную картину заболевания ультразвуковые и рентгенологические обследования, анализы крови и мочи. Собрав все результаты обследований воедино, врач назначает соответствующее лечение.
У мужчин глаза травмируются в 90% случаев, у женщин только в 10%. Около 60% населения до 40 лет получают повреждение глаз тем или иным образом. Из них 22% приходится на детей в возрасте до 16 лет.
Лидирующее положение среди травм зрительного аппарата занимает присутствие инородного тела в глазах. На втором месте стоят различные ушибы, тупые травмы и всевозможные контузии. Третье место отводится ожогу аппарата зрения.
Виды травм глаз
Повреждение зрительного аппарата может быть различным, это:
- ранение глаз, разделяют на проникающее, непроникающее и сквозное;
- тупые травмы, например, контузия, сотрясение;
- ожоги, бывают термические и химические;
- повреждения, что возникают из-за воздействия инфракрасных и ультрафиолетовых лучей.
Еще повреждения глаз по своему характеру разделяют на производственные и непроизводственные. Первые делятся на промышленные и сельскохозяйственные, вторые на бытовые, детские и спортивные. Классифицируются по локализации на ранения: глазной орбиты, придатков очей и глазного яблока.
Все травмы глаз разделяют на легкие, средние и тяжелые. Легкие связаны с попаданием различных инородных тел, ожогами I-II степени, ранами несквозного характера, гематомами и т. д.
Травмы средней тяжести связаны с развитием конъюнктивита, помутнением роговицы. Это может быть разрыв века, ожог зрительного аппарата II-III степени тяжести. Ещё сюда относят непрободные ранения глаз.
Глазные повреждения тяжелой степени характеризуются прободным ранением глазного яблока. Связаны с выраженными несовершенствами ткани, возникновением контузии, которая затрагивает до 50% глазного яблока, со снижением работы зрительного аппарата, возникшим по причине разрыва оболочки глаза. Сюда можно отнести травмирование хрусталика, глазницы, кровоизлияние и а также ожоги III-IV степени.
Причины, вызвавшие повреждение

Ранение вызывает повреждение глаза веткой, ногтем, линзой, частями одежды и другими твердыми предметами.
Тупые травмы возникают при ударе по глазному яблоку большим объемным предметом. Это может быть кулак, камень, мяч и другие. Такое повреждение может возникнуть при падении на какой-нибудь твердый предмет. Раны такого типа сопровождаются кровоизлиянием, переломами орбитных стенок, контузией. Могут сопровождать черепно-мозговые травмы.
Проникающие ранения образуются из-за механического воздействия на веки или глазное яблоко острым твердым предметом. Как правило, это канцелярские или столовые предметы, деревянные, стеклянные и металлические осколки. Эти травмы часто связаны с проникновением инородного тела внутрь глазного аппарата.
Основными причинами повреждения глаз считают:
- проникновение инородного объекта;
- механическое воздействие;
- термические и химические ожоги;
- обморожение;
- соприкосновение с химическими соединениями;
- инфракрасное и ультрафиолетовое излучение.
Симптоматика

Повреждения глаз при проникающей ране сопровождаются такими симптомами:
- сквозная рана на роговице;
- выпадение внутренностей оболочки глазного аппарата;
- вытекание внутриглазной жидкости сквозь травмированную ткань;
- повреждение хрусталика или радужки;
- инородный объект внутри глаз;
- пузырек воздуха, проникший в стекловидное тело.
К относительным симптомам проникающего ранения относится гипотония, преобразование глубины передней камеры. Возникает кровоизлияние в глазное яблоко, переднюю камеру, гемофтальм, сетчатку или хориоидею. Наблюдаются разрывы радужной оболочки, деформация параметров зрачка и его формы, а также иридодиализ и аниридия радужки. Возможна характера, вывих или частичный подвивих хрусталика.
Эти и другие симптомы позволяют определить степень повреждения глаз и назначить необходимое лечение.
Первая помощь при травме

При повреждении очей следует соблюдать следующие правила:
- Нельзя тереть глаз.
- Не стоит дотрагиваться до травмированной области грязными руками.
- Запрещено давить на веки.
- Не рекомендуется самостоятельно доставать посторонний предмет, оказавшийся в склере или ещё глубже.
- Если рана с проникновением, то запрещается промывать очи.
- нельзя при химическом ожоге или повреждении глаз использовать соду для промывания.
- Запрещается применять обезболивающие капли.
- Повязка на глаз медицинская не должна иметь ватную основу, а только бинт.
При повреждении глаз нельзя заниматься самолечением, так как этого может грозить частичной или полной потерей зрения. Если находится на поверхности и не проникло внутрь, то его можно достать самому. Для этого нижнее веко оттягивают и достают объект, а глазной аппарат промывают чистой водой. После указанной процедуры в глаза капают капли с противовоспалительным эффектом.
Если имеет место ушиб, то прикладывают сухой холод. Это предметы из металла сферической формы, а также холодные и замороженные продукты, которые предварительно нужно завернуть в полиэтилен.
Первая помощь при химического происхождения состоит в удалении источника, вызвавшего травму. Капли при ожоге глаз должны содержать как антибиотик, так и противовоспалительное вещество. Если глаза получили повреждение из-за попадания на них горячего раскаленного масла или жира, то очи следует промыть. Травмированную область на некоторое время прикрывают салфеткой, а сверху прикладывают холодный компресс. Если присутствует сильный болевой синдром, то можно выпить анальгетик.
Ожоги инфракрасного и ультрафиолетового происхождения лечат каплями с противовоспалительным эффектом, а затем на область повреждения накладывают холод. При проникающем ранении глазам дают покой, а место травмы прикрывают салфеткой. При кровотечении повязку уплотняют ватой.
Если инородный предмет застрял глубоко, то глазу следует обеспечить неподвижность, а голову зафиксировать. В окологлазничной зоне убрать все инородные тела, лежащие на поверхности, не затрагивая при этом травмированную часть.
Для скорой помощи при повреждение глаз используют такие капли, как «Левомицетин», «Сульфацил натрия» и «Альбуцид». Вместе с каплями можно задействовать тетрациклиновую мазь, «Флоксал». Если рана большая, то медицинская повязка на глаз должна быть наложена на оба глаза. В случае присутствия постороннего тела делают противостолбнячную инъекцию, прописывают антибиотики.
Диагностика заболевания

Глаза, как и другие травмы очей, диагностируются специалистами-офтальмологами. Врач проводит осмотр глаза на наличие посторонних тел и ран. Учитывает наличие кровотечения.
Выявляется острота зрения, периметрия. Роговица проверяется на чувствительность и повреждения. Доктор измеряет внутриглазное давление. Учитывает наличие таких второстепенных факторов, как гипотензия и гипертензия.
При повреждении глазной аппарат осматривают на наличие инородных твердых тел. Учитывают помутнение хрусталика и степень травмирования стекловидного тела. Для поиска посторонних объектов специалист может вывернуть верхнее веко. Для более тщательного исследования врач применяет флуоресцеин, а также щелевую лампу. На этом этапе проводится биомикроскопия. Доктор обращает внимание на состояние глазной камеры, офтальмоскопии. Часто назначают 2-проекционную рентгенографию глазной орбиты, чтобы удостоверится в отсутствии костных травм и инородного тела.
Помимо указанных обследований, может назначаться компьютерная томография, УЗИ, флуоресцентная ангиография, анализы крови и мочи. В некоторых случаях требуется помощь дополнительных специалистов, таких как нейрохирург, терапевт, травматолог.
По результатам обследования создается клиническая картина заболевания и назначается лечение.
Повреждение глаза: лечение

Терапия проводится по результатам диагностики и зависит от вида травмы. Ушиб глазного аппарата в ряде случаев лечится амбулаторно. Достаточно к травмированной области приложить холод. После чего в глаза следует закапать дезинфицирующие капли. Если наблюдается сильная боль, то допускается прием анестетика. Обязательно нужно показаться врачу. Он в результате диагностики может назначить гемостатики, такие как «Этамзилат» и «Дицинон», для поддержания здоровья прописать кальций и йод. Для улучшения трофики делают инъекцию «Эмоксипина» под глаз.
Если в глаз попал инородный объект, то его должен извлекать только доктор. Он сначала обезболивает травмированную область, а затем извлекает посторонние тела при помощи инъекционной иглы. Назначает противовоспалительные капли и антибактериальную мазь.
При контузии первым делом к месту ранения прикладывают холод. Назначают:
- постельный режим;
- гемостатики, для предупреждения кровотечения;
- диуретики, обладают мочегонными свойствами и устраняют отеки;
- антибиотики;
- противовоспалительные средства;
- физиотерапию.
Проникающие ранения глаз лечат такими антибиотиками, как «Флоксал» или «Тобрекс». Могут применяться препараты пенициллинового ряда. При такой травме накладывают бинокулярную повязку. Прописывают обезболивающие. Вводят сыворотку от столбняка. Показано лечение в условиях стационара.
Лечение ожога проводят в зависимости от тяжести заболевания. При I степени прописывают противовоспалительные капли и амбулаторную терапию, при II степени лечение проходит в стационаре. Применяется консервативная терапия. Если ожог глаз достиг III-IV степени, то показано оперативное вмешательство. Самолечение при ожоге очей должно быть полностью исключено.
Повреждение роговицы глаза не требует специального лечения. Достаточно промыть очи травяным раствором, а потом воспользоваться средствами, активирующими регенерацию ткани, кератопротекторами.
Популярные капли для глаз

Капли при травме глаза являются первым средством. Они самым благотворным образом воздействуют на травмированный орган. Ускоряют выздоровление. Несмотря на это, их нельзя капать без назначения врача. Ниже приведен список самых эффективных препаратов для глаз:
- «Витасик». Средство предназначено для восстановления поврежденных тканей. Помогает сохранить слизистые оболочки при повреждениях глаз различного характера.
- «Баларпан-Н». Содержит вещества, которые по своему составу близки к ткани в области роговицы. Лекарство обладает восстанавливающим и ранозаживляющим свойствами. Борется с чрезмерной сухостью в глазу. Помогает адаптироваться к линзам. Может задействоваться при лечении эрозий, конъюнктивита, ожогах, кератита и при иных повреждениях глазного аппарата. Препарат применяют в послеоперационной терапии.
- «Дефислез». Медикамент характеризуется защитным, питательным и увлажняющим качеством. Участвует в процессах регенерации слезной пленки. Помогает убрать дискомфорт в очах, в том числе и эффект «песка в глазах». После операции помогает тканям роговицы зажить быстрее. Эффективен при ожогах разного генезиса и иных травмах. Убирает «синдром сухого глаза», а также усталость и чувство жжения.
- «Солкосерил». Лекарство производят в форме геля. Стимулирует метаболизм, улучшает доставку кислорода и минералов в ткани. Ускоряет регенерацию и процесс заживления ран. Рекомендуется при ожогах, травмах механического характера. Применяется в послеоперационный период для скорейшего заживления рубцов.
- «Корнерегель». Содержит активное вещество декспантенол. Ускоряет регенерацию слизистых оболочек. Устраняет жжение и сухость. Имеет широкий спектр применения. Используется при ожогах, заболеваниях глаз инфекционного характера, а также в терапии эрозии на роговице.
Последствия
Механическое повреждение глаз, как и другие травмы зрительного аппарата, могут иметь различные последствия. Среди них:
- Эндофтальмит - заболевание, сопровождающееся гнойным воспалительным процессом. Часто провоцирует частичную потерю зрения. Сопровождается общим недомоганием, отечностью век, лихорадкой, конъюнктивитом. На фоне этого заболевания может развиться гиперемия век, абсцесс хрусталика. Недуг возникает при проникающем типе повреждения.
- Панофтальмит - воспаление слизистых оболочек зрительного аппарата. Провоцирует возникновение ряда инфекций, в том числе и стафилококковой. Может вызвать слепоту. Заболевание опасно для жизни человека.
- Симпатическая офтальмия - появляется вследствие ранения на соседнем глазе. Основными симптомами болезни выступает негнойный воспалительный процесс, светобоязнь, болезненность. Проявляется по прошествии двух месяцев после перенесенной травмы.
Кроме этого, повреждение зрительного аппарата может ухудшить зрение, вызвать птоз века, сепсис, абсцесс головного мозга. При некоторых травмах можно и вовсе лишиться глаза.
Травмы глаз могут иметь самое различное происхождения. В зависимости от вида повреждения и назначается лечение.
Меры профилактики
Чтобы не возникала необходимость лечить глаза, следует их беречь. Большинство травм очей возникают на работе, особенно у тех людей, чья сфера деятельности затрагивает сельское хозяйство, а также у плотников, слесарей, кузнецов, сварщиков и токарей.
При необходимости нужно надевать очки для защиты глаз от от механических повреждений, соблюдать правила безопасности. На работе и дома следует чаще делать влажную уборку, так как пыль негативно воздействует на деятельность зрительного аппарата.
Всегда нужно стараться работать в комнате, где есть хорошее освещение. С особой осторожностью следует пользоваться едкими и ядовитыми химическими веществами.
Нужно прислушиваться к себе. При плохом самочувствии постараться больше отдыхать и не заниматься домашними делами. Всячески избегать яркого освещения и оберегать глаза от воздействия ультрафиолетовых лучей.
Не лишним будет соблюдение гигиены, использование для ухода за глазами только качественной косметики. Следует постараться всячески поддерживать работу зрительного аппарата, давать глазам отдыхать, принимать витамины и сбалансировано питаться.
Не стоит забывать, что своевременная профилактика заболеваний глаз поможет сохранить хорошее зрение на долгие годы.