Почечные показатели в крови. Анализ урины при остром воспалении почек. Почему повышаются почечные показатели крови
Анализ на почечные пробы проводят для диагностики патологий почек. Они являют собой исследование крови. С помощью почечных проб стало возможно обнаружение патологических изменений функций почек и таких проблем, как мышечные болезни, болезни суставов, желез эндокринной системы, контроль динамики болезни или результатов используемой терапии.
Большинство недугов почек потребуют сдачи биоматериала.
Общая информация
Почечная проба назначается, когда в крови необходимо установить уровни:
- кератина;
- мочевины;
- мочевой кислоты.
Повышение нормы свидетельствует об отклонениях, так как почки с нарушенными функциями неспособны выводить из организма эти вещества в достаточном объеме. При таком биохимическом анализе крови появляется возможность оценить уровень здорового почечного функционирования. Если обнаружены отклонения, это говорит о хроническом течении заболевания.
Показания для проведения почечных проб
Назначают данный вид анализа для проведения оценки почечной работоспособности в случае подозрения на такие болезни, как:
- пиелонефрит;
- гломерулонефрит;
- почечная недостаточность (в том числе острые и хронические формы этой болезни);
- киста в почках;
- амилоидоз.
Систематическое повышение давления, болевые ощущения в поясничной зоне, регулярные головные боли, нестабильные показатели температуры тела, отечность лица, - симптомы, которые могут послужить поводом для назначения проведения почечной пробы. Если в семье ранее были обнаружены почечные патологии, это один из показателей, что при первых симптомах необходимо провести почечную пробу на комплексный анализ крови.
Что показывает анализ?
Если нарушено выведение из организма такого вещества, как каротин, это свидетельствует о наличии воспалительного процесса в острой фазе его развития. Кератин является тем веществом, которое имеет важное значение для полноценного энергетического обмена на клеточном уровне. После высвобождения из клеток мышц это вещество транспортируется к почкам, и далее выводится из организма вместе с мочой. В случае патологического поражения почки функция выведения ею кератина заметно снижается, и повышенный уровень является одним из основных показателей нарушения почечного функционирования.
В комплексный анализ при проведении почечных проб входит выявления уровня мочевины в крови. Возникает это вещество в процессе белкового расщепления. Количество мочевины прямо указывает на качество выделительной почечной функции.
Уровень мочевой кислоты изменяется в том случае, когда почечная недостаточность сопровождает наличие какой-либо болезни. В норме мочевая кислота полностью выводится из организма вместе с мочой. Возникает в процессе расщепления нуклидов. Даже малейшее наличие мочевой кислоты свидетельствует о нарушениях в организме.
Как сдавать анализ?
В случае, если назначен анализ в виде почечной пробы, необходимо осуществить нужную подготовку. Это надо для того, чтобы исключить риск получения неверных данных и, как следствие, неправильной постановки диагноза. Факторы, влияющие на результат исследования, исключаются при помощи следующих действий:
- прием лекарств прекращается за 2 недели до проведения почечной пробы;
- за несколько дней перед сдачей анализа надо придерживаться легкой диеты: исключаются из употребления жирные и жареные блюда;
- за день до проведения почечной пробы следует воздержаться от курения и приема напитков, в состав которых входит алкоголь;
- за 12 часов нельзя нагружать себя физическими напряжениями;
- время после приема пищи до проведения анализа должно составлять около 12 часов;
- перед тем как сдавать кровь, надо полежать около 20 минут.
Биохимический анализ занимает от 24-х до 36-х часов. Нормальные данные будут отличаться у мужчин, женщин, детей до 15-ти лет, новорожденных младенцев до 28-ми дней от рождения, грудных детей до 1-го года. Главная цель проведения анализа - своевременное выявление патологии почек, вследствие чего нарушается здоровое выведение из организма переработанных продуктов обмена.
 Результаты анализов на здоровье почек анализирует врач, согласно выведенным нормам.
Результаты анализов на здоровье почек анализирует врач, согласно выведенным нормам. Расшифровка результатов
Биохимические исследования почечной пробы крови дают комплекс значений в количественном виде, которые представляются в диапазоне нормальных здоровых результатов. Когда идет расшифровка комплекса исследования почечных проб, сюда включается сравнительный анализ данных взятой пробы со средними эталонными показателями, отдельно для каждых возрастных категорий пациентов.
Норма показателей
Для обозначения среднего диапазона нормальных показателей почечных проб определена международная количественная единица - микромоль на литр с сокращенным обозначением мкмоль/л. Нормальные показатели уровня мочевины для мужчин варьируются от 2,8 до 8,1 мкмоль/л, уровень креатинина - от 44 до 110 мкмоль/л, мочевой кислоты - от 210 до 420 мкмоль/л.
Норма для женщин и детей немного другая: мочевина - 2-6,5 мкмоль/л, креатинин - 44-104, мочевая кислота - 140-350. У детей до 15-ти лет: мочевина - 1,8-5,1 мкмоль/л, креатинин - 27-88, мочевая кислота - 140−340. Младенцы до 28-ти дней: мочевина - 1,8-5,1 мкмоль/л, креатинин - 12-48, мочевая кислота - 143-340. Грудные дети возрастом до 1-го года: мочевина - 1,4-5,4, креатинин - 21-55, мочевая кислота - 120-340.
Что делать, если повышены почечные показатели крови? На этот вопрос ответит квалифицированный врач-нефролог. Чтобы быть здоровым, человеку необходимо периодически посещать поликлинику, сдавать анализы, и врач должен изучать все результаты полученных данных, чтобы вовремя заметить какие-либо негативные изменения и сразу же на них отреагировать.
Почему повышаются почечные показатели крови?
Очень много информации могут обеспечить данные крови, и если повышены почечные показатели, можно по комплексу анализов оценить функционирование этого органа.
Именно биохимические данные крови могут рассказать, справляются ли почки со своим назначением очищать организм от шлаков. В большинстве случаев почечные пробы сдаются с печеночными.
Назначаются в первую очередь в том случае, если:
- Имеются заболевания почек, чтобы можно было контролировать их функции и вовремя заметить отклонения. Прежде всего это касается тех больных, которые находятся на медицинском учете с хроническим пиелонефритом, сахарным диабетом, гломерулонефритом, повышенным давлением.
- Имеются наследственные патологии, связанные с болезнью почек.
- Отмечаются все признаки заболевания почек, к которым относятся отеки, поясничные и головные боли, повышенное давление.
- Были назначены сильнодействующие препараты, негативно влияющие на этот орган;
- Беременность, во время которой почки работают в усиленном режиме и могут воспалиться.
Какие почечные показатели крови могут повышаться?
В почечных показателях присутствуют 3 основных группы данных. Это данные анализов на креатинин, мочевая кислота и мочевина. Именно по их показателям определяют, как почка работает.
Все 3 компонента являются продуктами обмена, и с помощью почки они из организма выводятся вовремя, если, конечно, почка здорова, но стоит этому органу дать слабинку, как концентрация этих веществ тут же ощутимо возрастает, тогда можно определить, что у человека почечная недостаточность. Особенно по уровню креатинина можно поставить этот диагноз и диагностировать работу почек.
Креатинин конечный продукт в процессе метаболического распада креатинфорсфата. Это такое соединение, которое необходимо, чтобы вовремя дать энергию мышцам, когда они сокращаются.
Креатинин должен производиться постоянно, имея стабильную концентрацию, он всецело зависит от объема мышечной массы. Вот почему у мужчин его количество обычно выше, чем у женщин.
Прибавляется возраст - увеличивается и концентрация вещества в крови. И при чтении анализа этот фактор учитывается. Происходит это вследствие атрофии мышц.
Креатинин выводится вместе с мочой, обратного всасывания быть не должно, а если нет патологий, он проходит фильтрацию в почечных клубочках и удаляется как ненужный отработанный материал. Если показатели крови сигнализируют, что креатинин высокий, значит, нарушена фильтрация почек.
При каких заболеваниях повышаются почечные показатели?
Повышение показателей концентрации этого вещества может говорить о том, что есть вероятность таких заболеваний:
- Пиелонефрита в хронической стадии, мочекаменной болезни, стеноза почечной артерии.
- Болезней, возникших после приема медпрепаратов, оказывающих разрушительное действие на почки, например, диуретики, пенициллины и многие другие.
- Гигантизма и акромегалии, то есть болезней связанных с эндокринной системой.
- Повреждения мышц. Происходит чаще всего от физических воздействий при падениях, сильных ушибах, некрозах.
- Почечной недостаточности, вызванной кровотечениями и обезвоживанием.
Креатинин повышается тогда, когда происходит сильная физическая нагрузка. В первую очередь речь идет о спортсменах и бодибилдерах. Если в рацион включено большое количество мяса или продуктов с большим количеством белка, это вещество будет в организме больше нормы. Или человек решил поголодать, и организм начал использовать свой ресурс - белок, и его возросший распад спровоцировал повышение креатинина.
Необходимость проверить креатинин возникает, если нужно исследовать работу почек или проверить, в порядке ли скелетные мышцы. Кровь для лабораторного исследования нужно сдать с утра. За единицу измерения концентрации в крови берут микромоль на литр.
Если креатинин повышен, можно ощутить это по:
- болям в нижней части спины;
- моче, она может вырабатываться слишком активно, более 2 литров в сутки, или почти совсем не выводиться, и в ней присутствуют белок и эритроциты;
- повышенному давлению;
- сильным отекам;
- судорогам;
- одышке;
- постоянной усталости;
- анемии.
Для снижения вещества в крови обычно назначают те препараты, которые могут восстановить процессы распада белка. Если повышение не такое сильное, патологии органов не наблюдаются, необходимо наладить питание, обсудив проблему с диетологом. Необходимо уделить внимание питьевому режиму и правильно рассчитанной физической нагрузке.
Мочевина - низкомолекулярное соединение - начинает повышаться от мясной диеты или во время голодания, при почечной недостаточности и от тех же состояний, что и при высоком уровне креатинина. Но есть у них значительное отличие: повышенное присутствие мочевины говорит о длительных патологических процессах, а не об острых.
Появляется мочевина, когда в печени идет необходимый процесс обезвреживания аммиака, и фильтруется из крови в клубочках. Ее количество в плазме всецело зависит от скорости:
- собственного синтеза;
- клубочковой фильтрации;
- ренальной перфузии.
Она не имеет большой токсичности, но вместе с ней присутствуют производные гуанидина, а также ионы калия, они представляют угрозу в плане токсичности. Когда мочевина повышена, то начинают страдать ткани:
- центральной нервной системы;
- подкожной клетчатки;
- парехиматозных органов;
- миокарда.
Большое количество мочевины сопровождается интоксикацией. Причины ее возрастания следующие:
- катаболические состояния;
- много белка, который поступает в организм;
- кровотечения желудка, когда происходит всасывание белков и аминокислот;
- обезвоживание.
Мочевая кислота и цистатин С. Если показатели крови говорят о повышении мочевой кислоты, скорее всего, человек имеет такое заболевание, как:
- лейкоз;
- подагра;
- почечная недостаточность, хроническая форма;
- изменения в щитовидной железе;
- отравление;
- алкоголизм.
Показатели могут повышаться и после приема некоторых лекарств. В последнее время используют при анализе цистатин С. Он еще раньше креатинина реагирует на изменения организма, настолько является чувствительным. Самое лучшее его качество заключается в том, что он применяется для исследования в случаях, когда у пациентов больна печень, так как при многих болезнях печени те клетки, которые должны синтезировать креатинин, погибают.
По данным исследований 18-20% всего населения страдают хроническим пиелонефритом. Женщины заболевают в 5-6 раз чаще мужчин. Хронический гломерулонефрит и хронический пиелонефрит являются основными причинами .
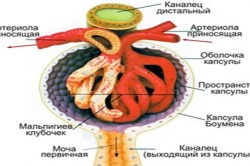
Гломерулонефрит представляет собой острое или хроническое воспаление почечных клубочков. Как известно, почечные клубочки состоят из капиллярной сети окруженной специальной капсулой. Кровь протекающая по капиллярам клубочка фильтруется в полость капсулы – таким образом образуется первичная моча.
Пиелонефрит – это воспаление промежуточной ткани, сосудов и системы канальцев почек, включая и внутрипочечные пути выведения мочи (чашечки и лоханку). В почечных канальцах моча, образованная при фильтрации крови на уровне почечных клубочков (первичная моча), подвергается обратному всасыванию (реабсобрбция). Реабсорбции подвергается более 90% объема первичной мочи. Таким образом, в организм возвращаются вода, минеральные соли, питательные вещества. Вторичная моча образуется в конечных отделах собирательных трубочек, где в нее выделяются различные вещества и она приобретает свойственные ей особенности.
Помимо функции выделения мочи выполняют и другие немаловажные функции: участвуют в водно-волевом и минеральном обмене, регулируют объем циркулирующей крови и артериальное давление, стимулируют кроветворение посредством специального гормона –эритропоэтина, участвуют в активации витамина D.
Методы диагностики гломерулонефрита
Первым этапом диагностики гломерулонефрита является сбор анамнеза (опрос больного) и клинический осмотр (общий осмотр) больного.
Опрос больного направлен на выяснение жалоб больного – симптомов болезни. Симптомы болезни зависят от стадии и формы заболевания. При остром гломерулонефрите больные жалуются на повышение температуры тела, общую слабость и недомогание. Более специфичными симптомами, указывающими на поражение почек являются: появление отеков, потемнение мочи (моча становится мутной, цвета «мясных помоев»), боли в области поясницы, уменьшении общего количества мочи. Как правило, острый гломерулонефрит развивается в следствии перенесенной ангины, пневмонии или рожистого воспаления кожи. Как известно, в патогенез заболевания вовлечен гемолитический стрептококк группы В, вызывающий ангины. В результате сенсибилизации организма по отношению к антигенам стрептококка и осаждению в капиллярах клубочков иммунных комплексов развивается асептическое воспаление клубочков. Клубочковые капилляры закупориваются тромбами, а мембрана капилляров становится проницаемой для клеток крови (в мочу проникают эритроциты). Это и объясняет развитие общих симптом гломерулонефрита. Боли в поясничной области при гломерулонефрите вызваны растяжением капсулы воспаленных почек.
При некоторых формах прогрессивное злокачественное развитие гломерулонефрита приводит к быстрому установлению острой почечной недостаточности. Почечная недостаточность характеризуется полным прекращением выделения мочи, нарастанием отеков, признаками интоксикации организма.
При осмотре больного с острым гломерулонефритом обращают внимание на наличие отеков (особенно в области лица). Также могут присутствовать различные признаки стрептококковой инфекции кожи или миндалин (рожа, ангина и др.). При простукивании поясничной области отмечается болезненность в области почек. чаще всего повышено, пульс ускорен.
Правильный и внимательный сбор анамнестических данных, и клинический осмотр больного позволяют в большинстве случаев установить предварительный диагноз гломерулонефрита.
Для более точного установления диагноза заболевания применяют лабораторные методы диагностики .
Общий анализ крови – позволяет выявить признаки воспаления: лейкоцитоз (увеличение количества лейкоцитов), повышение скорости оседания эритроцитов (СОЭ), увеличение концентрации белка С.
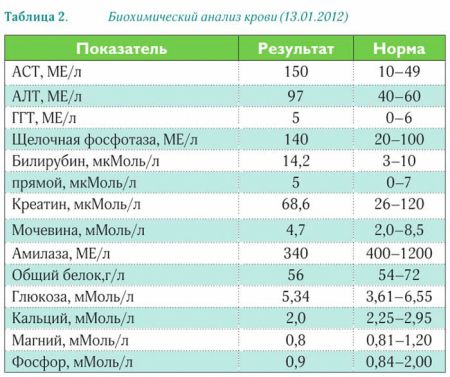
Биохимический анализ крови – устанавливает повышение концентрации мочевины (нормальная концентрация до 15 ммоль/л, или 90 мг/ 100 мл) и креатинина крови (нормальная концентрация 15,25-76,25 мкмоль/л или 0,2-1,0 мг/100 мл). В некоторых случая проводят исследования по определению антител антистрептолизина О (ASLO) – указывающих на бактериальную (стрептококковую) природу гломерулонефрита.
Анализ мочи – определяет повышенное содержание белка в моче (в норме белок в моче отсутствует) и наличие большого количества эритроцитов – гематурия (в норме количество эритроцитов в моче не превышает 1000 в 1 мл).
Биопсия почек позволяет определить морфологический тип гломерулонефрита. Характерной для гломерулонефрита картиной является пролиферация мезангиальных клеток и обнаружение осаждения иммунных комплексов на базальной мембране капилляров клубочков.
Инструментальные методы исследования , такие как ультразвуковая диагностика, помогают установить увеличение размеров почек, что однако является малоспецифичным признаком.
При хроническом гломерулонефрите клиническая картина заболевания более стертая. На первое место выходят признаки прогрессирующей почечной недостаточности. Диагностика хронического гломерулонефрита предполагает исключение всех других возможных причин почечной недостаточности (хронический пиелонефрит, мочекаменная болезнь, нефропатия при диабете или артериальной гипертонии и пр.). Для уточнения проводят гистологический анализ тканей почек . Специфическое поражение клубочкового аппарата указывает на гломерулонефрит.
Методы диагностики пиелонефрита
В отличие от гломерулонефрита при пиелонефрите нарушается процесс выведения мочи. Происходит это в силу повреждения выводных канальцев почек. Воспаление при пиелонефрите вызывается непосредственным размножением микроорганизмов в тканях почек. Чаще всего инфекция попадает в почки из нижних отделов мочевыделительной системы: мочевой пузырь и мочеточники.
Пиелонефрита во многом схожи с таковыми при гломерулонефрите
При остром пиелонефрите больные жалуются на сильное повышение температуры (39-40°), озноб, слабость, боль в мышцах и суставах. Боль в поясничной области является характерным симптомом. В отличие от гломерулонефрита, всегда затрагивающего обе почки, пиелонефрит часто протекает односторонне. Иногда симптомы пиелонефрита возникают после перенесенной почечной колики. Это говорит об установившейся обструкции (закупорке) путей выведения мочи. Факторами провоцирующими пиелонефрит являются переохлаждение, физические и психические перегрузки, плохое питание.
Выраженность симптомов зависит от формы клинического развития пиелонефрита. Острые формы протекают с выраженными клиническими проявлениями, тогда как при хроническом пиелонефрите симптомы могут практически отсутствовать. Хронический пиелонефрит является одной из наиболее распространенных причин почечной недостаточности. При наступлении хронической почечной недостаточности, основным симптомом становится повышение количества выделяемой мочи. Происходит это в силу того, что почки теряют способность концентрировать мочу на уровне собирательных канальцев.
При осмотре больного, также как и при гломерулонефрите обращают внимание на наличие отеков, наиболее характерных для хронического пиелонефрита переходящего в почечную недостаточность, но это только первичная диагностика.
Лабораторные методы исследования при пиелонефрите позволяют выделить некоторые специфические изменения характерные для данного заболевания.
Анализ крови определяет признаки воспаления (лейкоцитоз, повышение СОЭ). Большой диагностической ценностью обладает сравнительный анализ трех образцов крови взятых из капилляров пальца и поясничной области (с обеих сторон). Повышение количества лейкоцитов более выражено в пробе крови взятой из поясничной области со стороны поражения.
Анализ мочи характеризуется выраженной лейкоцитурией (повышением количества лейкоцитов в моче). Лейкоцитурия служит важным критерием для дифференциального диагноза между гломерулонефритом и пиелонефритом. При гломерулонефрите количество лейкоцитов в моче повышается незначительно, тогда как при пиелонефрите, достигает значительного уровня. В норме содержание лейкоцитов в моче не должно превышать 4000 на 1 мл. мочи. Комплексный анализ мочи – проба Нечипоренко, определяет содержание в моче лейкоцитов, эритроцитов, цилиндров.
Для более детальной диагностики проводят ультразвуковую диагностику почек (УЗИ). При пиелонефрите почки увеличены в размерах, их подвижность во время дыхания уменьшена. Отмечается утолщение стенок чашечек и лоханки. Часто ультразвуковое исследование позволяет определить и одну из наиболее частых причин пиелонефрита – мочекаменную болезнь. Компьютерная томография является более информативным методом, чем УЗИ. Этот метод исследования используют в комплексной диагностике осложнений пиелонефрита – абсцесс почки, карбункул почки и др.
Нарушение концентрирующей функции почек и динамика выведения мочи тестируются с помощью пробы Зимницкого . Суть метода состоит в сборе всего количества мочи выделяющегося за 24 часа при нормальном водном режиме. Моча собирается через каждые три часа. В конце суток все 8 проб проходят анализ, определяющий относительную плотность мочи. Для нарушения функции почек при пиелонефрите или почечной недостаточности характерно снижение концентрирующей способности почек – гипостенурия, то есть относительная плотность мочи меньше чем относительная плотность плазмы крови (признак недостаточного всасывания воды в собирательных канальцах). Нормальная относительная плотность мочи (изостенурия) составляет примерно 1008-1010 г/л.
Также помимо относительной плотности мочи проба Зимницкого позволяет определить ритм выведения мочи (определение дневного и ночного диуреза). В норме дневной диурез составляет 60-80% от общего количества мочи. При заболеваниях почек это соотношение нарушается.
Экскреторная урография – метод радиографического исследования функционального состояния почек. Выведение рентгеноконтрастного вещества через почки позволяет судить о функциональной активности почек и о проходимости путей выведения мочи. Метод весьма информативен при почечной недостаточности или при наличии обструкции мочевыводящих путей.
Библиография:
- Алексеев В.Г Диагностика и лечение внутренних болезней Болезни почек, М: Медицина, 1996
- Витворт Дж.А Руководство по нефрологии, М. : Медицина, 2000
- Шулутко Б.И. Воспалительные заболевания почек: Пиелонефрит и др.тубуло-интерстиц.заболевания Спб., 1996
Биохимия крови включает в себя исследование основных параметров, отражающих состояние различных органов организма, например, работу и состояние почек, печени, мышц, поджелудочной железы, кроветворной системы. Выполнив биохимический анализ крови, можно увидеть наличие или отсутствие активного воспалительного процесса, особенности общего обмена веществ, страдание тех или иных органов и т.д.
Какие параметры биохимического анализа крови чаще всего исследуются при заболеваниях органов?
Жировой обмен : холестерин и его фракции, триглицериды, липопротеиды. Индекс атерогенности – соотношение «плохого» и «хорошего» холестерина. Состояние жирового обмена чаще всего исследуется при отложении холестерина в кровеносных сосудах – атерочклерозе. Перейти к страницам о диагностических исследованиях сосудов головного мозга , артерий и вен конечностей , сердца .
Минеральный обмен : K - калий, Mg - магний, Na - натрий, Cl - хлор, P - фосфор, Ca – кальций – эти элементы могут быть повышены или понижены при различных заболеваниях (эндокринные нарушения, нарушения общего обмена, при гипертонической болезни, болезнях почек, обезвоживании и др). Данные этих исследований должны обязательно оцениваться врачом и соотносится с общеклинической картиной.
Определение общего белка и белковых фракций: они оцениваются при различных воспалительных, опухолевых процессах, при подозрении на заболевание системы крови, аутоиммунные заболевания, поражения почек и других органов. Эти параметры редко оцениваются отдельно, обычно их определяют вместе с остальными биохимическими исследованиями и часто вместе с ультразвуковыми и рентгеновскими исследованиями, соотносят с клинической картиной, которую врач видит при осмотре пациента.
Это не исчерпывающий список биохимических исследований, исследования рекомендует Ваш лечащий врач. При необходимости мы предложим Вам консультацию профильных специалистов.
Анализ мочи при заболеваниях почек необходим для постановки правильного диагноза и назначения эффективного лечения болезни. Биохимическое исследование урины позволяет установить такие показатели, как:
- уровень креатинина;
- количество белка.
Общий анализ на наличие бактерий и микроскопии осадка необходим для определения болезней мочевыделительной системы. Исследование урины по Нечипоренко устанавливает количество цилиндров, эритроцитов и лейкоцитов. Важно определить концентрационную способность почек с помощью анализа по Земницкому. Креатинин, суточный белок, мочевина возникают в моче при заболеваниях почек:
- мочекаменной болезни;
- пиелонефрите;
- гломерулонефрите.
Почечные и функциональные пробы
 Терапия болезней мочевыделительной системы возможна лишь с определением функциональной способности почек. Исследование устанавливает степень почечной недостаточности у больного на начальном этапе ее развития. В процессе изучения материала определяют такие параметры, как:
Терапия болезней мочевыделительной системы возможна лишь с определением функциональной способности почек. Исследование устанавливает степень почечной недостаточности у больного на начальном этапе ее развития. В процессе изучения материала определяют такие параметры, как:
- клубочковая фильтрация;
- креатинин;
- клиренс.
Коэффициент очищения свидетельствует о величине крови, свободной от изучаемого вещества в почке за 1 мин.
Клиренс креатинина определить несложно: вторичная адсорбция воды в почечных канальцах выражается в процентном соотношении. В норме клубочковая фильтрация почек составляет 120-130 мл/мин, а реадсорбция в канальцах мочевого органа равна 98-99%.
При многих заболеваниях врач устанавливает величину фильтрации для каждой из составляющих мочевого органа. Полученные параметры необходимы для функционального исследования при заболеваниях почек.
Определение мочевины в урине
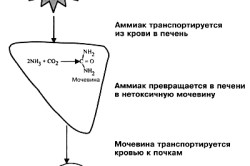 Уменьшение количества мочевины происходит при поражении мочевых канальцев, возникающем в случае развития почечных недугов.
Уменьшение количества мочевины происходит при поражении мочевых канальцев, возникающем в случае развития почечных недугов.
Химический анализ проводят в лаборатории. Для исследования готовят материал: 40 мл мочи больного, фарфоровую посуду, горелку, азотную кислоту. Общее количество мочевины устанавливают, исследуя объем получившегося азота. Выведение вещества в недостаточном количестве указывает на сокращение выделительной способности почек. Анализ проводят при подозрении на изменение почечной функции, при активации синтеза белка у детей и беременных женщин.
Увеличение уровня мочевины в крови и ее выделение с мочой указывает на стабильное состояние системы выведения азота через почки. Количество соединения в урине изменяется под влиянием патологических и физиологических параметров:
- физической нагрузки;
- особенностей рациона;
- приема лекарственных препаратов.
Особенности анализа мочи при заболеваниях почек
 Нефропатия у беременных женщин сопровождается протеинурией, составляющей 5-8 г/л.
Нефропатия у беременных женщин сопровождается протеинурией, составляющей 5-8 г/л.
При тяжелом течении недуга показатели возрастают до 25-76г/л. Заболевание подразделяют на III стадии в зависимости от количества белка в моче. В 3 стадии болезни, при протеинурии от 3г/л, наступает олигурия, а в анализах урины присутствуют цилиндры. Пограничным состоянием при нефропатии является количество белка 0,6 г/л.
После микроскопии осадка обнаруживают зернистые, восковидные или гиалиновые цилиндры. Количество эритроцитов незначительное. Реадсорбция почек осуществляется в полном объеме, а количество выделяемого азота соответствует норме.
При развитии эклампсии беременных повышается содержание остаточного азота. В случае появления диабетической нефропатии анализы мочи содержат небольшое количество белка.
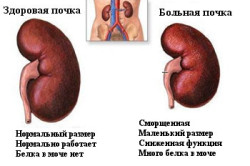
Изменения в анализах урины при гломерулонефрите
Тяжелое поражение почек приводит к изменению показателей в общем анализе мочи. Результаты исследования свидетельствуют о наличии патологических элементов:
- цилиндров;
- эритроцитов;
- белка;
- лейкоцитов;
- плоского эпителия.
 Наличие белка указывает на прогрессирование болезни: его содержание достигает 5 г в сутки, а остаточные следы альбумина присутствуют в моче спустя 6 месяцев после окончания болезни.
Наличие белка указывает на прогрессирование болезни: его содержание достигает 5 г в сутки, а остаточные следы альбумина присутствуют в моче спустя 6 месяцев после окончания болезни.
Эритроциты в моче — основной признак нефрита. Их количество изменяется от 14-5 до 50-60 в поле зрения. Если обнаружены единичные эритроциты, врач назначает больному проведение . После микроскопии осадка изучают лейкоциты, глициновые цилиндры, указывающие на изменение в канальцах почек. Диффузный процесс сопровождается отсутствием бактерий, указывающих на прекращение инфекционного воспаления в мочевых путях.
В начальной стадии болезни общее количество урины уменьшено, но возрастает ее относительная плотность. Содержание эритроцитов составляет 5 х 106/мкм в сутки, они деформированы, что указывает на клубочковую гематурию.
Нормальная форма эритроцитов свидетельствует об отсутствии гломерулонефрита. Иммунное воспаление подтверждается увеличением лейкоцитов, а потеря белка превышает 3 г в сутки.
Анализ урины при остром воспалении почек
При пиелонефрите исследование урины позволяет определить вид возбудителя инфекции и назначить правильное лечение. При развитии патологии в корковом слое в анамнезе присутствует большое количество лейкоцитов. Повышение их числа наблюдается в случае появления обструкционного синдрома мочевыводящих путей. Цвет мочи при воспалении почечной ткани изменяется при прогрессировании процесса и на фоне мочекаменного недуга.
Лейкоциты возрастают при развитии туболоинтерстициального нефрита: в моче обнаруживают клетки почечного эпителия. В урине находят зернистые цилиндры и лейкоцитарные их аналоги, а также значительное количество слизи.
При пиелонефрите у детей происходит ощелачивание урины. В норме pH мочи составляет от 4,8 для 7,5. Для острого воспалительного процесса характерно уменьшение плотности исследуемого материала. В норме относительная величина плотности составляет 1008-1020г/л. Удельный вес урины при пиелонефрите зависит от количества растворенных элементов и их молекулярной массы.
Исследование урины при мочекаменной болезни по Нечипоренко и Земницкому
При изменениях показателей в общем анализе мочи и подозрении на недостаточность почек, врач рекомендует больному провести дополнительное исследование биоматериала по Нечипоренко.
 Для проведения анализа предоставляют в лабораторию среднюю порцию урины. Изучают 1 мл материала и количество лейкоцитов, эритроцитов, цилиндров в нем.
Для проведения анализа предоставляют в лабораторию среднюю порцию урины. Изучают 1 мл материала и количество лейкоцитов, эритроцитов, цилиндров в нем.
Норма эритроцитов составляет до 1000 на 1 мл урины, а лейкоциты содержатся в количестве 4000 единиц на тот же объем мочи. В норме при сдаче анализов по Нечипоренко, гиалиновые цилиндры содержатся в количестве 20 в 1 мл, а наличие других их видов — патологическое состояние для организма пациента.
Более 2000 лейкоцитов 1 мл характерно для пиелонефрита, мочекаменной болезни, цистита. Увеличение гиалиновых цилиндров наблюдается при воспалении почек и остром гломерулонефрите. Зернистые цилиндры появляются при хроническом течении болезни, а восковидные образования указывают на формирование почечной недостаточности у больного. Эпителиальные элементы возникают при отмирании слизистой почечных канальцев и указывают на канальцевый некроз или токсическое отравление, сопровождающееся гибелью почечной паренхимы (отравление солями тяжелых металлов).
Сбор и исследование урины по Земницкому позволяет определить недостаточность мочевого органа или его воспаление. Изучают плотность нескольких порций урины, величину хлорида натрия и мочевины в каждой ее порции. В норме относительная плотность колеблется от 1,004 до 1,032, а разница между показателями высокого и низкого удельного веса не должна быть менее 0,007. Незначительные колебания плотности урины показывают на появление недуга. Устанавливают фильтрационный клиренс, определяющий величину очищения вещества в клубочках. О нормальной работе почек свидетельствует удаление с мочой 80% всей принятой жидкости в течение 24 часов. Если обратное всасывание больше, чем фильтрация урины в клубочках, а моча имеет большой удельный вес, то ее количество уменьшается.
Анализы мочи, назначаемые больному, являются высокоинформативными материалами, позволяющими врачу поставить правильный диагноз, и назначить лечение.